Как вылечить абсцесс паратонзиллярный абсцесс
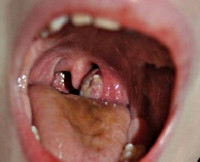
Как выглядит паратонзиллит (фото)
Паратонзиллярный абсцесс – это последняя и самая тяжелая стадия воспалительного процесса в глотке, характеризующаяся образованием полости, заполненной гноем. По МКБ диагноз 10 J36 имеет несколько синонимов, используемых в медицине – флегмонозная ангина, острый паратонзиллит.
Заболевание встречается одинаково часто у детей, женщин и мужчин и отличается рецидивирующим течением при наличии предрасполагающих факторов.
Причины возникновения
Причины образования абсцесса
Главной причиной образование полости и накопления в ней гноя является попадание болезнетворных микроорганизмов в ткани, которые окружают небные миндалины. Как правило, данный абсцесс практически не диагностируется, как самостоятельное заболевание, скорее оно представляет собой осложнение какого-либо патологического воспалительного процесса, протекающего в глотке или ротовой полости.
Болезни десен и зубов способствуют развитию патологии
Предрасполагающими факторами, которые могут спровоцировать образование паратонзиллярного абсцесса, являются:
- Заболевания глотки бактериальной природы – в большинстве случаев абсцесс тканей, окружающих небные миндалины, образуется на фоне тяжелого течения тонзиллита, фарингита или ангины. Если эти воспалительные процессы не долечивать или игнорировать, то патогенная флора быстро и активно размножается, распространяюсь на ткани ротоглотки и опускаясь в дыхательные пути.
- Болезни зубов и десен – при поражении зубной эмали или тканей десны, длительно не леченных кариозных полостях и хроническом пародонтозе в ротовой полости образуется очаг постоянной инфекции, от которого болезнетворные микроорганизмы свободно распространяются на миндалины, глотку, ткани, окружающие миндалины. Если иммунитет человека снижен, то патогенные бактерии вполне могут стать причиной развития патологии.
- Травмы горла – нередко причиной развития абсцесса тканей расположенных вокруг миндалин является повреждение слизистой оболочки, через которое в глубокие слои попали бактерии и начали активное размножение. Часто случайные травмы горла возникают при неудачно проведенных диагностических манипуляциях (гастроскопии, бронхоскопии, биопсии), когда пациент ведет себя беспокойно и мешает врачу выполнить все аккуратно.
Наиболее склонны к развитию патологии лица, которые часто болеют, страдают хроническим тонзиллитом, длительно принимают антибиотики и имеют ослабленный иммунитет.
Механизм образования абсцесса
Не долеченный тонзиллит приводит к образованию абсцесса
Наиболее часто паратонзиллярный абсцесс образуется на фоне прогрессирующего хронического тонзиллита. На поверхности миндалин образуются более глубокие крипты (ямки, впадинки) на фоне частых обострений воспалительного процесса – это приводит к формированию рубцов в области крипт и небных дужек, в результате чего происходит сращение их с капсулой миндалины.
При очередном обострении хронической формы тонзиллита из-за срастания патологические массы не могут нормально дренироваться, миндалины не очищаются от скопившихся продуктов жизнедеятельности бактерий и слизи – это представляет собой отличную питательную среду для роста и размножения патогенной флоры. Инфекция быстро распространяется вглубь клетчатки и провоцирует образование полости, в которой скапливается гной.
Классификации патологии
Гиперемия и отек паратонзиллярного пространства
В зависимости от изменений ткани и процессов, происходящих в ротоглотке, выделяют несколько стадий образования, о чем нагляднее представлено в таблице.
Таблица 1. Стадии заболевания:
| Стадия патологического процесса | Чем характеризуется? |
| Стадия отека | Ткани, окружающие миндалины, отекают, но клинические признаки, как правило, отсутствуют или выражены настолько слабо, что больной не придает им значения |
| Стадия образования инфильтрата | Помимо отека тканей возникает их гиперемия, больной может жаловаться на боли при глотании и дискомфорт в горле. Местная температура повышается за счет усиленного притока крови к тканям |
| Стадия формирования абсцесса | Полость для скопления гноя образуется примерно на 5 сутки после формирования инфильтрата. При осмотре зева наблюдается его выраженная деформация за счет выпячивания гнойного образования. Больной жалуется на сильные боли в горле, рот открывается с трудом и вызывает усиление болезненных ощущений |
В зависимости от места локализации патологического очага выделяют несколько форм абсцесса.
Нарыв в горле
Таблица 2. Форма абсцесса по месту локализации:
| Форма по месту локализации гнойного очага | Чем характеризуется? |
| Передневерхняя | Поражаются ткани, расположенные над миндалиной между верхней передней частью небной дужки и ее капсулой. Данная форма является самой распространенной и встречается в 80% случаев |
| Задняя | Гнойная полость формируется между задней дужкой миндалины и ее краем |
| Нижняя | Гнойная полость ограничивается нижней поверхностью миндалины и крайней стенкой глотки |
| Боковая | Абсцесс образуется между боковым краем небной миндалины и стенкой глотки |
Клинические признаки
Сильная боль в горле
Симптомы патологии возникают внезапно, состояние характеризуется острым началом:
- сильная боль в горле, как правило, с одной стороны, тем, где образуется абсцесс – болевой синдром быстро нарастает, в результате чего больной даже не может проглатывать слюну;
- повышение температуры тела до 38,5-39,5 градусов;
- боль в ухе и виске со стороны поражения глотки;
- нарастающая слабость;
- признаки интоксикации организма, характеризующиеся ознобом, головной болью, тремором рук, потемнением в глазах;
- бессонница или, наоборот, сонливость;
- увеличение и резкая болезненность шейных лимфатических узлов;
- гиперсаливация – усиленное стекание вязкой слюны;
- появление выраженного неприятного запаха изо рта.
Высокая температура тела
По мере прогрессирования воспалительного процесса и скопления гноя в полости выраженность симптомов усиливается, возникает тризм – тонический спазм жевательной мускулатуры. В результате этого спазма жидкость или пища при проглатывании попадает в носовую полость или дыхательные пути. Голос больного становится гнусавым, речь невнятной.
Из-за сильных болей и невозможности нормально глотать больной все время занимает вынужденное положение – голову слегка наклоняет в сторону поражения, при попытке повернуться, делает это всем корпусом, а не только шеей.
Если больной не обращается за медицинской помощью, занимается самолечением или игнорирует симптомы, примерно через 4-5 дней может произойти самостоятельное вскрытие абсцесса. Это состояние сопровождается внезапным улучшением общего состояния больного, нормализацией температуры тела, некоторым уменьшением тризма и болей при глотании.
Изо рта усиливается неприятный запах, а в слюне могут быть примеси гноя с кровью при сплевывании. При осложненном течении паратонзиллярного абсцесса и боковой его форме по месту локализации самостоятельно вскрытие может произойти только спустя 2 недели или этого не случается совсем.
В последнем случае состояние больного будет быстро ухудшаться, велик риск развития заражения крови и летального исхода.
Возможные осложнения
Самые тяжелые и часто встречающиеся осложнения – это медиастинит и флегмона шеи. Они развиваются в результате перфорации (прободения, образования дырки) боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства.
Оттуда гнойное содержимое быстро распространяется в область средостения или в полость черепа, что приводит к развитию опасных для жизни осложнений:
- энцефалит;
- менингит;
- менингоэнцефалит;
- абсцесс головного мозга.
Важно! Крайне тяжелым осложнением является расплавление кровеносных сосудов глотки гнойным содержимым, в результате чего у больного возникает массивное кровотечение.
Методы диагностики заболевания
При появлении описанных симптомов необходимо как можно скорее обратиться за помощью к врачу. Диагностикой и лечением паратонзиллярных абсцессов занимается врач-отоларинголог.
Выявление заболевание и факторов, способствующих развитию абсцесса, включает в себя проведение следующих исследований:
- тщательный сбор анамнеза – как показывает статистика, паратонзиллярный абсцесс образуется примерно спустя неделю после излечение острого тонзиллита или ангины, кроме этого, если пациент недавно проходил эндоскопические исследования, то обязательно нужно сказать об этом врачу, возможно абсцесс сформировался в результате травмы слизистых оболочек горла;
- осмотр – пациенты обращаются к врачу, принимая вынужденное положение, а именно, наклонив голову вбок на сторону абсцесса, при осмотре зева врач отмечает выраженную его деформация и отчетливое выпячивание флюктуирующего очага;
- фарингоскопия – исследование позволяет определить наличие гнойного образования в клетчатке глотки, покрытого гиперемированной слизистой оболочкой с желтоватым участком посередине, который является местом будущего прорыва абсцесса;
- анализы мочи и крови;
- бакпосев из зева, который помогает четко определить возбудителя инфекции и подобрать наиболее эффективное лечение;
- УЗИ шеи, рентген мягких тканей головы – эти исследования позволяют определить, не распространился ли патологический процесс в парафарингеальное пространство, средостение, кровеносные сосуды.
Мазок из зева
Важно! Паратонзиллярный абсцесс нужно четко дифференцировать от дифтерии и скарлатины, которые у ребенка клинически проявляются очень схоже. Конечно, опытный специалист при помощи развернутых анализов и исследований умеет это сделать, не теряя драгоценного времени.
Лечение патологии
Антибиотики в ампулах
Лечение паратонзиллярного абсцесса осуществляется только в условиях стационара. Терапия включает в себя медикаментозные и хирургические методы.
Медикаментозная терапия
Благополучное лечение абсцесса глотки не обходится без назначения больному антибиотиков. Как правило, подбираются препараты широкого спектра действия, эффективные по отношению к грамположительной и грамотрицательной флоре из следующих групп:
- аминопенициллины;
- цефалоспорины;
- линкозамиды.
В большинстве случаев антибиотики назначаются в форме уколов – внутримышечных или внутривенных, что зависит от тяжести состояния и формы воспалительного процесса.
В качестве симптоматической терапии больному назначают:
- жаропонижающие препараты – Парацетамол, Ибуфен, Нурофен, Найз, Немисил;
- обезболивающие – Анальгин, Солпадеин;
- антисептики для полоскания горла – Фурацилин, Хлоргексидин.
Хирургическое лечение
Как только гнойник сформировался и есть желтый выпячивающийся центр посередине, оперативным путем производится вскрытие и последующее дренирование абсцесса. Операция проводится под наркозом, поэтому пациент ничего не ощущает в процессе. Как вскрывают гнойную полость и производят дренаж подробно показано на видео в этой статье.
После операции и переведения пациента на амбулаторную форму лечения ему выдается подробная инструкция того, что нужно делать, чтобы раневая поверхность быстро зажила, и не было рецидива заболевания. В случае частых повторений абсцессов и недостаточной эффективности предыдущего дренирования полости больному проводится чистка гнойного очага с последующим удалением пораженной небной миндалины.
Как избежать развития абсцесса: профилактика эффективнее лечения
Профилактика рецидива абсцесса
Прогноз заболевания в целом зависит от того, насколько добросовестно больной выполняет рекомендации врача и как быстро он обратился за медицинской помощью изначально. Как правило, при адекватном лечении полное выздоровление наступает примерно через 2 недели.
В случае перфорации глотки и распространения гноя на средостение и черепную полость прогнозы крайне неблагоприятные и часто угрожают жизни больного.
Важно! Никогда не занимайтесь самолечением, цена которого может оказаться высокой и отнять жизнь. То, что вам кажется простой болью в горле и простудой может оказаться абсцессом, требующим хирургического вмешательства.
Для профилактики паратонзиллярного абсцесса следует бережно относиться к своему здоровью в целом – вовремя санировать кариозные зубы, лечить фарингиты, не допускать развития хронических патологических процессов в глотке. Особое внимание нужно уделять иммунитету – правильно и сбалансировано питаться, не принимать антибиотики без рекомендации врача, выполнять легкие физические нагрузки.
Источник
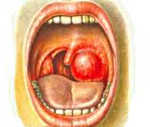
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.

Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Источник
