Как вылечить дегенеративные диски позвонка
 Дегенеративно-дистрофические процессы, которые происходят в позвоночнике, являются одними из самых распространенных патологий опорно-двигательной системы.
Дегенеративно-дистрофические процессы, которые происходят в позвоночнике, являются одними из самых распространенных патологий опорно-двигательной системы.
Эти изменения могут иметь разный характер: это может быть остеохондроз, спондилоартроз, спондилёз и т.д.
По статистике больше 80 % населения планеты так или иначе сталкиваются с патологическими изменениями в позвоночном столбе.
Ситуацию усугубляет современный образ жизни: плохая экология, малоподвижный образ жизни, сидячая работа, вредные привычки и неправильное питание.
С дегенеративно-дистрофическими изменениями может столкнуться любой, поэтому важно знать, как бороться с этими патологиями.
Что такое дегенеративно-дистрофические изменения в позвоночнике?
Дегенеративно-дистрофические изменения в позвоночнике (ДДИ) – это совокупность патологий хрящевой и костной тканей, которая вызывает болезненные ощущения. Дегенеративно-дистрофические процессы представлены как группа симптомов, в качестве термина, называющего отдельное заболевание, их использовать нельзя.
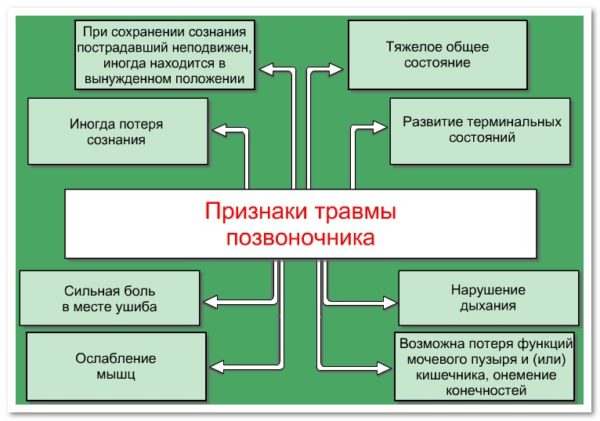
Болезненные ощущения возникают по причине наличия следующих дегенеративно-дистрофических заболеваний:
- Спондилоартроз;
- Межпозвоночная грыжа;
- Остеохондроз;
- Протузия;
- Сподилёз.

Виды дегенеративно-дистрофических изменений
Современная медицина выделяет три основных вида дегенеративно-дистрофических изменений, происходящих в сегментах позвоночного столба:
- Остеохондроз;
- Спондилоартроз;
- Спондилёз.
Спондилёз провоцирует образование вертикальных шипов на позвоночнике (остеофитов). Остеофиты в свою очередь начинают сдавливать корешки нервных окончаний спинного мозга. Этот процесс вызывает болевые ощущения у пациента.
При остеохондрозе межпозвоночные диски теряют свою нормальную эластичность и прочность. Также уменьшается высота дисков. Деформации, происходящие в межпозвоночных дисках, приводят к разрыву фиброзного кольца и проникновению содержимого ядра диска наружу. Этот процесс обуславливает появление межпозвоночной грыжи, которая, развиваясь, начинает сдавливать спинномозговые нервные окончания. Это приводит к появлению болевого синдрома у пациента.
Спондилоартроз – это осложнение остеохондроза. Спондилоартрозом называют патологию фасеточных суставов (с их помощью позвонки крепятся друг к другу). В процессе развития патологии хрящевая ткань этих суставов начинает истончаться и разрушаться. Может выступать как самостоятельное заболевание, а также в сочетании с другими патологиями повзончоника.
Помимо этой классификации, существует разделение дегенеративно-дистрофических процессов по локализации:
- шейного отдела позвоночного столба;
- грудного отдела позвоночного столба;
- пояснично-крестцового отдела позвоночного столба.
Причины дегенеративно-дистрофических изменений в позвоночнике
Дегенеративно-дистрофические изменения в позвоночнике опасны прежде всего тем, что могут перерасти в хронические патологии. Около 85% пациентов, страдающих от дегенеративно-дистрофических патологий, жалуются на постоянные боли в спине и конечностях.
Для того, чтобы предупредить развитие ДДИ, стоит разобраться в том, как могут возникать эти изменения.
Основными причинами появления ДДИ являются:
- Нарушение обменных процессов и кровообращения в области межпозвоночных дисков определенного отдела позвоночника;
- Нехватка полезных веществ в тканях позвоночника;
- Травмы позвоночника, а также посттравматические синдромы;
-
 Чрезмерные нагрузки на позвоночник;
Чрезмерные нагрузки на позвоночник; - Неправильное и частое поднятие тяжестей;
- Растяжение связок, мышц;
- Микротравмы позвоночника;
- Инфекционные процессы в позвоночнике;
- Нарушения гормонального фона;
- Воспалительные процессы в организме;
- Вредные привычки;
- Неправильный рацион;
- Лишний вес;
- Малоподвижный образ жизни, сидячая работа;
- Возрастные изменения в тканях, недостаточное питание тканей;
- Генетические причины.
Список причин наглядно демонстрирует разнообразие факторов, которые могут вызывать развитие дегенеративно-дистрофических заболеваний позвоночного столба.
Как остановить дегенеративно-дистрофические изменения в позвоночнике?
Единой терапевтической системы, устраняющей дегенеративно-дистрофические патологии, на сегодняшний день не существует. В зависимости от типа патологии подбирается лечение. Лечение является комплексным и включает в себя несколько методик: медикаментозную терапию, лечебную физкультуру, физиотерапевтические процедуры, реже хирургическое вмешательство.
Медикаментозная терапия
Медикаментозное лечение подразумевает приём нескольких основных групп препаратов, каждая из которых выполняет конкретные функции:
| НПВС (нестероидные противовоспалительные средства) | Эти препараты созданы для устранение болевого синдрома |
| Миорелаксанты | Препараты из этой группы снимают мышечные спазмы, отёки, налаживают кровообращение |
| Новокаиновые блокады | Применяются только в случае невыносимой боли |
| Стероидные противовоспалительные средства | Применяются в том случае, когда НПВС и анальгетики бессильны |
| Хондропротекторы | Особые препараты, способные запустить регенерацию хрящевой ткани |
| Витаминные комплексы | Обязательный пункт любой медикаментозной терапии. Эти препараты созданы для поддержания нормального обмена веществ в организме, а также для нормализации питания тканей и мышц |
Это стандартный набор медикаментов, применяющийся в различных дегенеративно-дистрофических заболеваниях. В зависимости от конкретного диагноза и клинической картины список может корректироваться лечащим врачом.
Лечебная физкультура
Лечебная гимнастика является ведущим методом борьбы с дегенеративно-дистрофическими изменениями в позвоночнике. Лечебная физкультура применяется практически при всех заболеваниях опорно-двигательного аппарата.
Важно! Комплекс упражнений должен подбираться только лечащим врачом с учетом индивидуальной клинической картины пациента. Выполнять комплекс следует только после того, как острый кризис заболевания миновал и болевой синдром несколько угас.
Лечебная физкультура также имеет ряд противопоказаний, в числе которых:
- Сердечная декомпенсация;
- При шейном остеохондрозе запрещены рывки головой;
- При поясничном остеохондрозе запрещены резкие наклоны вперед;
- Тяжелые соматические заболевания.
Примерный комплекс упражнений (исходное положение – лежа на спине):
- Руки вытяните вдоль корпуса, нога сомкните вместе. Медленно вдыхайте и на вдохе начинайте разводить руки в стороны. На выдохе возвращайтесь в исходное положение;
- Вновь вытяните руки вдоль корпуса, а ноги сожмите вместе. Сожмите и разожмите пальцы в кулак, одновременно сгибая и разгибая стопы;
- Руки вытяните вдоль туловища, ноги держите вместе. Согните ноги в коленях, не отрывая при этом стопы от пола. Затем медленно вернитесь в исходное положение, скользя стопами по полу;
- Руки разведите в разные стороны, ноги поставьте на ширину плеч. Сделайте медленный вдох и соедините ладони слева от корпуса. На выдохе соедините руки с другой стороны;
- Вновь вытяните руки вдоль корпуса, ноги держите вместе. Делайте медленный вдох и попеременно и плавно поднимайте выпрямленные ноги под прямым углом. На выдохе спокойно опускайте;
- Руки держите вдоль туловища, ноги вместе. Теперь поднимайте вверх согнутые в коленях ноги, задерживайтесь в таком положении на 5-10 секунд, а затем на счет 2, 3, 4 медленно опускайтесь в исходное положение. Не стоит поднимать ноги слишком высоко. После того, как Вы выполните упражнение, отдохните 10-15 секунд;
- Кисти рук подтяните к плечами, локти соедините перед грудной клеткой. Теперь разводите локти в разные стороны и медленно вдыхайте. Затем выдыхайте и соединяйте локти перед грудной клеткой;
- Руки разведите в стороны, ноги соедините вместе. Теперь согните и разогните левую ногу, стараясь при этом максимально притянуть колено к животу (если тяжело, можете помочь себе руками). Аналогично проделать с правой ногой;
- Лягте на бок. Правую руку положите под голову, левой упритесь в пол перед грудной клеткой. Сгибайте выпрямленную левую ногу в тазобедренном суставе, а затем присоединяйте к ней правую. После медленно опускайте ноги. Стопы следует при этом держать согнутыми (угол сгиба должен быть прямой). Аналогично повторить с противоположной стороной;
- Правую руку держите над головой, левую вытяните вдоль туловища. Ноги согните и вдохните. Теперь поднимайте левую руку вверь, выпрямляя при этом ноги, и, выдыхая, тянитесь.
Видео: “Как заниматься при шейном остеохондрозе?”
Физиотерапевтические мероприятия
К помощи физиотерапии следует прибегать во время ремиссии, т.е. с отсутствующим болевым синдромом и воспалительным процессом.
 В это время могут назначаться следующие процедуры:
В это время могут назначаться следующие процедуры:
- Сеансы массажа, ускоряющие обменные процессы в организме, снимающие спазмы;
- Мануальная терапия, способная вернуть каждый позвонок в нормальное положение;
- Иглоукалывание;
- Магнитотерапия;
- Электрофорез;
- УВЧ.
В зависимости от индивидуальных особенностей пациента, врач поберет наиболее эффективные физиотерапевтические мероприятия.
Хирургическое лечение
Хирургическое вмешательство осуществляется в большинстве случаев только тогда, когда консервативное лечение не принесло никаких плодов, и болезнь продолжает прогрессировать, угрожая пациенту серьёзными осложнениями или инвалидностью.
Решение о проведении операции может принять только лечащий врач, опирающийся на подробные результаты диагностики, а также изучивший историю болезни пациента.
Профилактика
Поскольку дегенеративно-дистрофические изменения являются распространенным явлением, то уберечь себя от них нужно на ранних этапах.
Профилактика, как известно, гораздо эффективнее любого лечения, так что, чтобы избежать проблем в настоящем и в будущем, постарайтесь выполнять простые правила:
- Держите спину в тепле и сухости. Чрезмерная влага и переохлаждение незамедлительно приведут к воспалению;
- Постарайтесь избегать сильных физических нагрузок;
-
 Займитесь гимнастикой. Подберите несложный комплекс упражнений и выполняйте его хотя бы через день;
Займитесь гимнастикой. Подберите несложный комплекс упражнений и выполняйте его хотя бы через день; - Если Ваша работа заставляет Вас постоянно находиться в статичной позе, то старайтесь менять положение как можно чаще. Если есть возможность, то старайтесь делать перерывы и разминаться каждые 1-1,5 часа по 10-15 минут;
- Наладьте свой рацион и избавьтесь от вредных привычек;
- Старайтесь как можно чаще дышать свежим воздухом и гулять;
- Подберите качественный ортопедический матрас и ортопедическую подушку. Здоровый сон также сохранит Вас от дегенеративно-дистрофических изменений в будущем.
Заключение
Дегенеративно-дистрофические изменения в позвоночнике диагностируются у 80% населения планеты. Патологические изменения в позвоночнике усугубляются современным образом жизни, плохой экологией, неправильным рационом и вредными привычками.
Каждый из нас может столкнуться (а может быть уже столкнулся) с такой проблемой, поэтому важно помнить о нескольких важных факторах, касающихся ДДИ:
- Дегенеративно-дистрофические изменения бывают трех типов: остеохондроз, спондилоартроз и спондилёз. Каждое из этих заболеваний вызывает деформацию и разрушение хрящевой и костной ткани, а также появление болезненных ощущений;
- Причин, вызывающих появление ДДИ, бессчетное множество. Именно поэтому важно внимательно относиться к своему здоровью и обращаться за помощью при первых симптомах;
- Для того, чтобы устранить ДДИ, нужно первым делом определить точный диагноз. Только ясная и подробная клиническая картина позволить подобрать эффективное комплексное лечение;
- Единого лечебного комплекса для ДДИ не существует. В зависимости от конкретной клинической картины подбирается индивидуальный терапевтический курс. Обычно лечебный комплекс включает в себя медикаментозную терапию, физиотерапию, лечебную гимнастику. В редких случаях прибегают к помощи хирурга;
- Важно не только вовремя лечить патологии, но и заниматься профилактикой. Выполнение простых профилактических мероприятий поможет избежать появления проблем в будущем или усугубления уже имеющихся нарушений.
Комментарии для сайта Cackle
Источник
Преждевременный износ (дегенерация) межпозвоночных дисков – патология, в большинстве случаев диагностируемая при остеохондрозе и его осложнениях. Заболевание считается неизлечимым, так как полностью восстановить поврежденную хрящевую ткань у взрослого человека невозможно. Лечение направлено преимущественно на купирование болезненных симптомов, повышение подвижности в пораженном сегменте позвоночника и профилактику дальнейшего разрушения межпозвонкового диска. Для этих целей применяются как медикаментозные, так и физиотерапевтические методы (например, электрофорез с новокаином). В ряде случаев может потребоваться удаление стертого диска (дискэктомия), но хирургическое вмешательство при подобной патологии проводится при наличии строгих медицинских показаний.
Стерты межпозвоночные диски: лечение
Почему поверхность диска стирается?
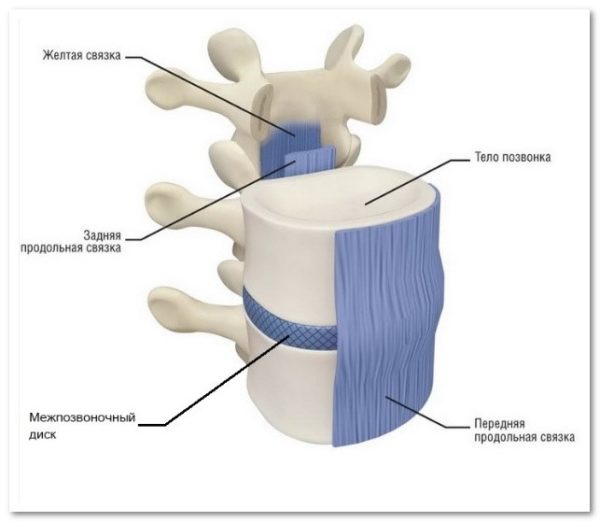
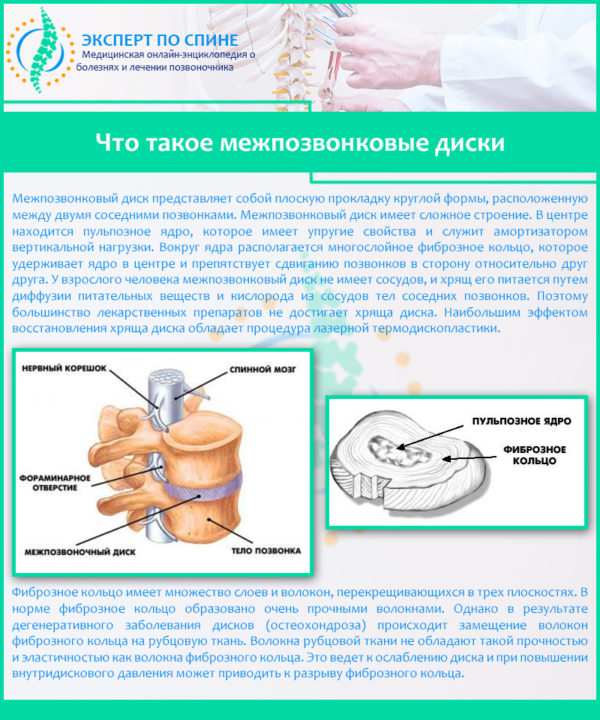
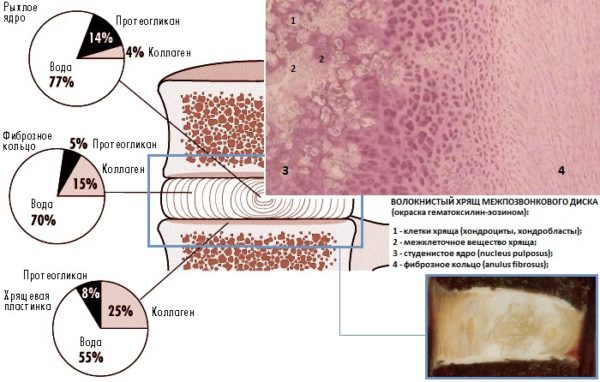
Межпозвоночными дисками называются упругие образования округлой формы, расположенные между телами позвонков и на 80% состоящие из фиброзно-хрящевой ткани и воды (остальной объем занимают органические вещества и минеральные соли). Всего в позвоночнике человека 24 межпозвонковых диска, а их толщина может доходить до 10-12 мм. Состоят межпозвоночные диски из гелеобразного ядра, имеющего консистенцию желе, и плотной соединительнотканной оболочки в виде кольца, которая называется фиброзным кольцом.
Межпозвоночные диски — что они собой представляют
Главная функция, которую выполняют межпозвоночные диски в организме человека – это амортизация (гашение) ударной, вертикальной, осевой и статической нагрузки на позвоночник во время бега, прыжком, ходьбы и других видов механического воздействия.
Строение межпозвоночного диска
В основе дегенеративных изменений, к которым относится преждевременный износ и стирание хрящевой ткани, лежит дистрофия межпозвонкового диска. Питание пульпозного ядра осуществляется методом диффузии через белые волокнисто-хрящевые пластины, расположенные по краям диска и получающие обогащенную кислородом и полезными элементами кровь через кровеносные сосуды центрального позвоночного канала. Если этот процесс нарушается, пульпа высыхает и обезвоживается, что приводит к потере упругости и эластичности и стиранию дисковой поверхности под воздействием расположенных по соседству позвонков.
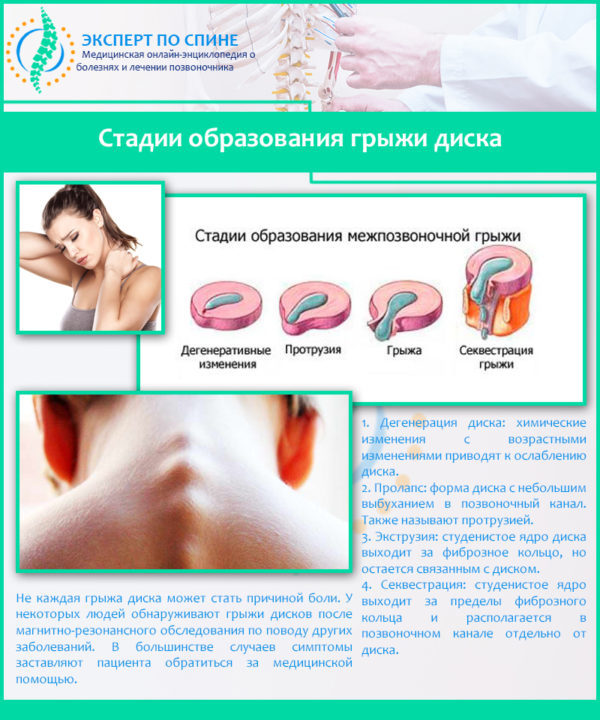
Стадии образования грыжи диска
Причины дистрофических изменений в межпозвоночных дисках могут быть следующими:
- нарушение баланса гормонов (в первую очередь, гормонов, синтезируемых гипофизом);
- расстройство кровообращения и дыхательной функции, развивающееся на фоне хронической гиподинамии (малоподвижного образа жизни);
- травмы и различные повреждения опорно-двигательной системы (включая операции на позвоночнике в анамнезе);
- злоупотребление спиртными напитками и табачная зависимость;

Одна из причин — это злоупотребление спиртными напитками
- неполноценность и несбалансированность суточного рациона;
- ежедневный тяжелый физический труд;
- нерациональная и неравномерная нагрузка на паравертебральные мышцы (ношение сумки на одном плече, чтение в неудобной позе, недостаточная разминка перед силовыми тренировками и т. д.);
- сон на мягком матраце и подушке;
- ожирение (в группу повышенного риска входят пациенты с ожирением 3-4 степени).
Хронические заболевания позвоночника (остеохондроз, спондилез, сколиоз) также повышают риск дегенеративных изменений в межпозвонковых дисках и их деформации. Плосковальгусные деформации стопы нарушают правильное распределение нагрузки на позвоночник, поэтому у лиц с плоскостопием преждевременное стирание дисков встречается в 1,5 раза чаще.
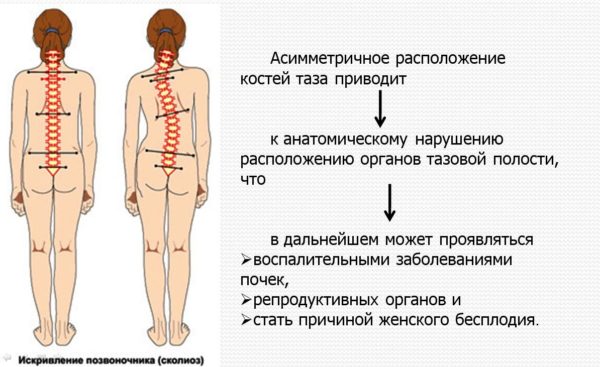
Сколиоз позвоночника
Обратите внимание! У пациентов пожилого возраста (старше 55 лет) стирание поверхности межпозвоночных дисков является естественным и необратимым процессом, являющимся следствием физиологического старения организма. После 50 лет организм начинает интенсивно терять воду, что приводит не только к дистрофии и высыханию хрящевой ткани позвоночника, но и снижению плотности костной массы.
При каких симптомах нужно обращаться к врачу?
Клиническая картина дегенеративных изменений в позвоночнике не всегда ярко выражена, поэтому довольно часто больные обращаются за медицинской помощью уже на стадии необратимых разрушений, когда основная причина патологии (остеохондроз) прогрессирует и приводит к осложнениям, например, межпозвоночным грыжам и протрузиям.
Когда нужно обращаться к врачу
Одним из первых наиболее выраженных признаков износа межпозвоночных дисков является боль. Она может иметь различное течение, интенсивность, локализацию. В большинстве случаев пациенты жалуются на тупые, ноющие боли, возникающие в результате сдавливания нервных окончаний, отходящих от спинномозговых нервов, а также отечности и нарушения тонического напряжения в околопозвоночных дисках. Наибольшую интенсивность боли при патологиях межпозвонковых дисков имеют в утренние часы, сразу после пробуждения. Они также могут сочетаться с мышечной скованностью, ломотой в суставах, которые проходят в течение 5-15 минут или после легкой разминки.

Боль в спине
Остеохондроз, для которого характерны дегенерация и стирание межпозвоночных дисков, опасен своими осложнениями, некоторые из которых могут привести к глубокой инвалидизации человека, поэтому обратиться к врачу необходимо при появлении следующих симптомов:
- постоянная ноющая боль в шее, пояснице или центральной части спины (особенно если она сочетается с торакалгией или люмбалгией);
- снижение подвижности (больной не может выполнять привычные действия и движения, например, не может наклониться и достать руками до пола);
- нарушение тонического напряжения околопозвоночных мышц (мышечная скованность, болезненные спазмы);
- связь болевого синдрома с воздействием внешних или внутренних факторов (сильный сухой кашель, резкое чиханье, бег, подъем по лестнице, поднятие тяжестей и т. д.).
Симптомы остеохондроза
Если у пациента появилась неврологическая симптоматика (стреляющие боли, онемение, нарушение чувствительности, тремор конечностей), патология находится на запущенной стадии, и происходит компрессия нервных пучков. Такая клиническая картина в большинстве случаев указывает на наличие осложнений: межпозвоночных грыж, протрузий, патологического кифоза, спондилолистеза.
Важно! Если боль в спине появляется независимо от нагрузок и внешнего воздействия, имеет высокую интенсивность или не проходит в течение длительного времени, необходимо обратиться к травматологу и исключить возможные повреждения позвоночника.
Особенности клинического течения в зависимости от локализации
Всего в организме человека находится 24 межпозвонковых диска, и повреждение (разрушение) одного из них еще не говорит о генерализованном поражении всего позвоночника. Чтобы врачу было легче оставить предварительный диагноз, важно четко описать характер боли, указать ее локализацию и описать все дополнительные симптомы, если они есть (перечислены в таблице ниже). От того, насколько полным будет первичный анамнез, зависит точность первого этапа диагностики и своевременность дальнейшей терапии.
Таблица. Клинические симптомы при стирании межпозвоночных дисков в различных отделах позвоночника.
| Отдел позвоночника | Возможные признаки (помимо болевых проявлений) |
|---|---|
Шейный | Головная боль, нестабильность кровяного давления, стреляющие боли в верхних конечностях. При спазме позвоночной и базилярной артерий наблюдаются специфические симптомы: шум в ушах, головокружение, расстройство зрения (рябь, мушки перед глазами, расплывчатость контуров). |
Грудной | Боли в области грудной клетки, в районе сердца (в ряде случаев – по типу стенокардии), в эпигастральном пространстве, расположенном под мечевидным отростком грудины. Неприятные ощущения и дискомфорт обычно напоминают сильное жжение или покалывание и появляются преимущественно в состоянии длительного покоя и во время ночного сна. |
Пояснично-крестцовый | Хроническая ноющая боль в пояснице и области малого таза (тазовая боль) с возможной иррадиацией в нижние конечности и ягодицы. При осложненном течении – расстройство дефекации и мочеиспускания. |
Боль в пояснице
Диагностика
Боль в спине не всегда является признаком дегенерации межпозвоночных дисков, но для улучшения качества жизни пациента и устранения причины болезненных ощущений важно выяснить причину их возникновения. Для этого необходимо обратиться на прием к специалисту. Лечением и диагностикой заболеваний позвоночника занимается специалист узкого профиля – вертебролог. Если в медицинском учреждении, к которому прикреплен больной по месту прописки, данного специалиста нет, можно записаться на консультацию к хирургу, ортопеду или невропатологу. Первичный осмотр с последующим направлением к врачам нужного профиля также может провести участковый терапевт.

На приеме у вертебролога
В комплекс диагностических мероприятий, направленных на выявление возможных деформаций позвоночника, дегенеративных и дистрофических изменений в межпозвоночных дисках, обычно входят:
- магнитно-резонансное сканирование (МРТ);
- мультиспиральная компьютерная томография;
- рентгенография позвоночника;
- лабораторное исследование крови на ревматоидные факторы;
- консультация онколога (для исключения злокачественных поражений позвоночника).
МРТ-аппарат
В ряде случаев при наличии сопутствующих патологий могут быть показаны дополнительные методы диагностики: миелография, электромиография, УЗИ органов малого таза и т. д.
Методы лечения
Если у пациента стерты межпозвоночные диски, лечение в большинстве случаев носит профилактический характер. Это значит, что терапия патологии направлена преимущественно на купирование острых симптомов, болей, а также восстановление нормальной подвижности и профилактику дальнейшего прогрессирования.
Особенности лечения
Препараты
Медикаментозная терапия проводится по схеме лечения острого остеохондроза и целесообразна только при сильной выраженности болевого синдрома. В схему комплексного лечения обычно включаются следующие группы препаратов:
- нестероидные противовоспалительные средства в виде растворов для внутримышечного введения («Мовалис», «Мелоксикам», «Нимесулид», «Диклофенак»);
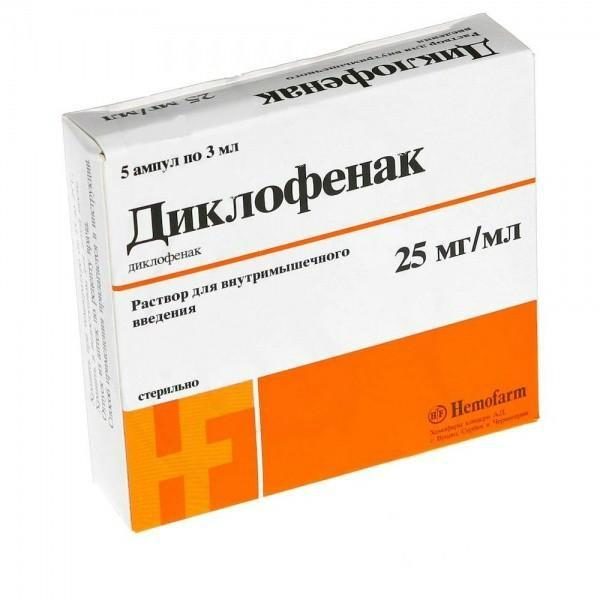
«Диклофенак»
- анестетики местного действия в виде паравертебральных или вагосимпатических точечных блокад (новокаин, лидокаин);
- корректоры микроциркуляции для восстановления нормального кровоснабжения стертых дисков и улучшения их питания («Трентал», «Актовегин»);
- витамины и витаминоподобные средства для профилактики дальнейшей дистрофии хрящевой ткани («Кальцемин», «Кальция глюконат», «Магне B6», «Мильгамма»);
- хондропротекторы («Дона», «Терафлекс»).

«Терафлекс»
В некоторых случаях больному может быть рекомендовано курсовое лечение иммуномодуляторами, но принимать решение о целесообразности подобной терапии должен только врач.

«Мидокалм»
Физиопроцедуры
Физиотерапевтическое лечение – неотъемлемая часть комплексной терапии заболеваний позвоночника, так как тепловое и магнитное излучение улучшает кровообращение, стимулирует ток лимфы и восстанавливает мышечный тонус, нарушение которого является одной из основных причин болей в спине. Наиболее эффективны при дегенерации межпозвонковых дисков следующие процедуры:
- электрофорез;
- магнитотерапия;
- индуктотермия;
- дарсонвализация;
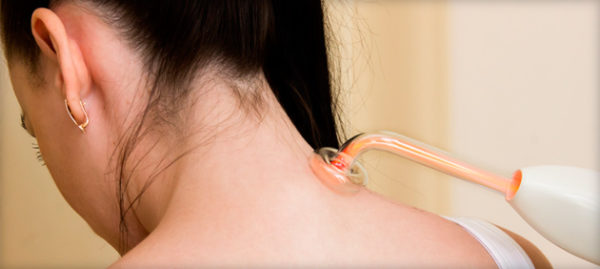
Дарсонвализация
- лазеротерапия;
- гидромассаж;
- парафиновые и озокеритовые аппликации;
- иглорефлексотерапия;
- грязелечение.
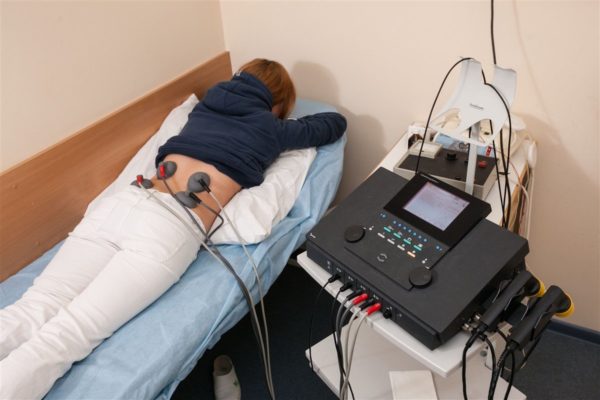
Электрофорез поясничного отдела
Для восстановления хрящевой ткани физиопроцедуры назначаются курсами по 7-10 процедур с интервалом в 2-4 недели. Всего может потребоваться до 2-3 курсов.
Обратите внимание! Иглорефлексотерапию нельзя совмещать с другими видами физиотерапевтического лечения.
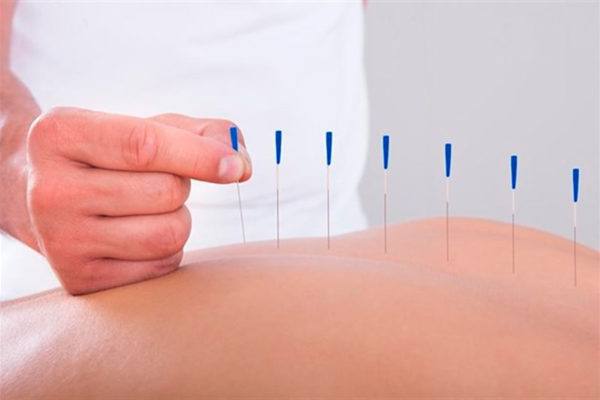
Иглорефлексотерапия
Массаж
Массаж спины при патологиях межпозвоночных дисков помогает улучшить микроциркуляцию крови в сосудах центрального позвоночного канал, что положительно влияет на поступление питательных веществ и кислорода в пораженную хрящевую ткань. Массаж также позволяет глубоко проработать мягкие околопозвоночные ткани (мышцы, сухожилия, связки) и устранить застойные явления, в том числе, вызванные гиподинамическими нарушениями.