Асцит у плода как вылечить

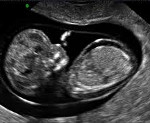
Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.
Водянка плода
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
- мутациями (синдром Дауна, Шерешевского-Тернера, триплоидия и тетраплоидия),
- генетическими заболеваниями (дефицит Г-6-ФДГ, α-таласемия, синдром Нунан и Пена-Шокея и др.), нарушением проводимости и врожденными пороками сердца (ДМПП, ДМЖП, наджелудочковые и желудочковые тахикардии),
- патологиями магистральных сосудов (тромбоз верхней и нижней полых вен, артериовенозное шунтирование),
- аномалией структуры грудной клетки (грыжа диафрагмы и асфиктическая дисплазия),
- TORCH-инфекциями (токсоплазмоз, ЦМВ, сифилис и др.),
- дисплазией мочеполовой системы (врожденный стеноз или аплазия мочеточника, гидронефроз),
- патологиями беременности (синдром плацентарной трансфузии, хориоангиома, эклампсия).
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
- беременность до 16 или после 40 лет,
- многоплодная и переношенная беременность,
- макросомия,
- мужской пол
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
- Иммунная водянка плода. Как правило, развивается на фоне гемолитической болезни новорожденного. В настоящее время на фоне ранней диагностики и лечения данная форма водянки плода практически не встречается, несмотря на относительно большую распространенность резус- и АВ0-конфликтов. Прогноз относительно благоприятный.
- Неиммунная форма. Полиэтиологическая группа. Данный вариант водянки плода может быть вызван врожденными пороками сердца и нарушением работы его проводящей системы, геномными и хромосомными мутациями, TORCH-инфекциями, разнообразными дисплазиями, патологиями беременности и др. В большинстве случаев имеет летальный исход.
Симптомы водянки плода
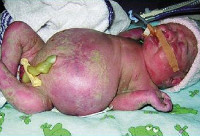
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
- При объективном осмотре неонатологом или педиатром устанавливаются характерные симптомы водянки плода, присутствующие осложнения, оценивается общее состояние ребенка и необходимость реанимационных мероприятий.
- Лабораторная диагностика в виде ИФА, ПЦР или других серологических реакций дают возможность выявить вероятного инфекционного возбудителя. При подозрении на гемолитическую болезнь плода проводится повторное определение группы крови и Rh-фактора матери и ребенка. Общие лабораторные тесты (ОАК, ОАМ, биохимия крови) используются с целью оценки работы внутренних органов и исключения сопутствующих заболеваний.
- Ультразвуковое сканирование позволяет поставить предварительный диагноз еще в антенатальном периоде. К УЗ-признакам, которые могут указывать на водянку плода, относятся отечность плаценты, многоводие, наличие жидкости в полостях организма ребенка, гепатоспленомегалия, отек подкожной жировой клетчатки, «поза Будды». Постнатальное УЗИ выполняется для подтверждения опасных патологических состояний (гидроперикард, гидроторакс, асцит) и определения терапевтической тактики.
- Также могут применяться ЭКГ, компьютерная и магнитно-резонансная томография с целью дифференциальной диагностики и оценки структуры внутренних органов.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Водянка плода – лечение в Москве
Источник
24 ноября 2018, 19:05
Всем привет! Долго думала написать данный пост и решилась. В этом посте речь пойдёт о том, как мы преодолели асцит плода, гидроторакс, неимунную водянку плода и много-много диагнозов, которые нам ставили во время моей долгожданной беременности. Итак ад начался на 24-25 неделе, когда на плановом УЗИ у ребёночка увидели скопление жидкости в брюшной полости. Врач УЗИ решила перестраховаться и отправила в местный роддом на контрольное УЗИ и консультацию. Так как это была пятница, роддом я посетила в понедельник. На УЗИ жидкость уже была не только в брюшной полости, но и в лёгких, и пошёл подкожный отек плода, то есть девочка моя стала вся отекать. Врач гинеколог посоветовала сделать прерывание беременности, хотя срок уже не позволял делать аборт. На ушко шепнула «ну зачем тебе нужен больной ребёнок? Подумай сама каким он родится? Это может быть и Даун. У тебя же есть уже двое детей, воспитывай их. Тем более возраст у тебя не молодой, все-таки 38 лет…» Сразу после этого УЗИ мы с мужем поехали к врачу-генетику, так как мне нужно было знать, что асцит начался не на фоне хромосомных отклонений. Генетик отвергла синдром Дауна, так как показатель в первом скрининг был 1:2890. На наш вопрос что нам делать, ответ был: «только при грамотно назначенном лечении, можно ожидать благоприятный исход. Вы должны быть готовы к тому, что плод может замереть в любую минуту». Вобщем вкратце: был назначен консилиум, где мы практически от каждого врача услышали, что лучший вариант — это прервать беременность. Мы настояли на пролонгации. Через день меня положили в отделение патологии в роддоме. Назначили антибиотики и делали УЗИ каждую неделю. Жидкость нарастала не только у ребёнка, индекс амниотической жидкости постоянно рос, то есть ставили многоводие, а это говорило об инфекции. Врачи не могли понять на фоне чего начался асцит и неимунная водянка, так как все анализы на инфекции были отрицательными. Благодаря информации в интернете и переписке с мамочками, у которых тоже была неимунная водянка, я настояла на анализе на Парвовирус в19. Анализ пришёл положительным. Но… против этого вируса нет медикаментозного лечения. Единственное спасение было переливание крови внутриутробно, но у нас в городе этого не делали. Собрав документы на лечение по квоте, мы отправили их в НИИ Кулакова в Москве и в НМИЦ им Алмазова в Питере. В итоге Кулакова нам отказал, а Алмазова пригласили на роды, в лечении было отказано. Я решила, что рожать я буду в любом случае и сколько отведено богом жить моему ребёнку — столько она и проживёт, ни о каком прерывании речи даже и не было. Через 3 недели после лечения в стационаре, я пошла к нашему именитому врачу узисту. Боже, как я радовалась, когда от него услышала, что жидкости нет нигде, осталось незначительное количество в брюшной полости, но лёгкие чистые, то есть ребёнок при рождении задышит сам. Забыла кстати написать, что до этого УЗИ было ещё два УЗИ на котором ставили артрезию кишечника (непроходимость) и ДМЖП в 2 мм. Этих пороков, на последнем УЗИ, врач не увидел. Я спокойно дохаживала беременность, но каждые две недели наблюдалась на УЗИ. Конечно последствия пребывания воды в организме плода дали знать о себе в виде увеличенного сердца и увеличенной печени. Но ребёнок рос и постепенно все это пришло в норму. На сроке 37 недель я родила прекрасную доченьку весом 3630 гр и ростом 53 см. При рождениии у нас обнаружили ОАП и ООО незначительные, которые в 2 месяца закрылись. На последок хочу сказать мамам, которые столкнулись с неимунной водянкой — боритесь за ваших деток, врачам это не нужно, вы много раз услышите их мнение о прерывании. Если вы уверенны, что неимунная водянка не связана с хромосомными отклонениями, не спешите делать аборт и прерывание. Если кому нужна моя помощь или совет, пишите. Если я помогу спасти хоть одну жизнь — значит не зря я на этом свете)))
Источник
Здравствуйте!
У меня 4-я беременность – 22 недели. На 2-м плановом УЗИ сказали, что жидкость в брюшной полости у плода.
Хотела бы спросить, можно ли это как-то лечить при беременности и сколько шансов, что ребенок выживет?
Заранее большое спасибо.
Диана
Уважаемая Диана!
Наличие свободной жидкости в брюшной полости у плода на языке медиков называется асцитом. Это признак многих патологий, но при этом он не является приговором для ребенка. Прогноз заболевания зависит от многих сопутствующих факторов и причин накопления жидкости.
Причины асцита плода
- В одном случае из 3000 причиной могут быть неиммунные нарушения.
- В 40% случаев выявляются нарушения работы сердечно-сосудистой системы (аритмия, структурные изменения сердца и т.д.), у новорожденного просматриваются признаки сердечной недостаточности.
- В 10 – 15% случаев причиной являются генетические заболевания.
- В 10% случаев асцит сопровождает гематологические нарушения – анемию, гемолитическую болезнь плода.
- Асцит – признак врожденных аномалий.
- Причиной асцита могут быть внутриутробное кровотечение, инфекции типа парвовируса В19 и др.
- К асциту приводит перитонит, вызванный перфорацией ЖКТ при структурных изменениях типа диафрагмальной грыжи, атрезии кишки, завороте кишки и т.д.
- Неструктурные изменения – врожденный нефротический синдром, цирроз печени, холестаз, обструкция ЖКТ – могут быть причиной скопления жидкости в брюшной полости.
- Опухоли. Наиболее часто асцит сопутствует тератоме и нейробластоме.
- Нарушение сосудистой системы плаценты.
- Нарушения обмена веществ генетического характера.
- Иммунные нарушения и др.
Идиопатический асцит
В ряде случаев при плановом обследовании определяется изолированный асцит плода, т.е. эхо-признаки каких-либо заболеваний, нарушений и патологий отсутствуют, а имеются лишь признаки скопления жидкости в перитонеальной полости ребенка. Жидкость может образоваться сама по себе или быть признаком водянки неиммунного генеза. Водянка плода также характеризуется подкожным отеком, плевральным выпотом, увеличением толщины плаценты на более чем на 6 см, многоводием и гидроцеле. Могут присутствовать и другие структурные аномалии, поэтому рекомендуется провести тщательное обследование всех внутренних органов плода. Неиммунная водянка может быть признаком хромосомных аномалий, хотя при изолированном асците они диагностируются редко.
Течение и прогноз заболевания зависят от причин, которые вызвали накопление жидкости в брюшной полости. Если это идиопатический, т. е. изолированный, асцит, то в большинстве случаев прогноз благоприятен. В 50% случаев наблюдается его самостоятельное исчезновение. Если обследовании плода не выявило оснований для прерывания беременности ввиду тяжелых патологий плода, несовместимых с жизнью, беременность следует пролонгировать, осуществляя динамическое наблюдение за состоянием здоровья ребенка. Эхография плода должна включать допплерометрическую оценку кровотока. Если данное обследование показывает нормальные значения, в большинстве случаев прогноз для плода благоприятен.
В случае нарастания асцита некоторые специалисты рекомендуют выполнить пункцию в лечебных целях и только в том случае, если положение усугубляется на поздних сроках беременности. Цель пункции – предотвратить осложнение родовой деятельности и риск возникновения респираторного дистресса у новорожденного.
Чтобы понять, что нужно делать дальше, вам необходимо определить точные причины, вызвавшие асцит. Проконсультируйтесь с врачом-генетиком и сдайте соответствующие анализы. Необходимо тщательно обследовать внутренние органы плода для исключения тяжелых патологий. Определите с вашим акушером-гинекологом график УЗИ-исследований и необходимость регулярного обследования кровотока с помощью допплера.
Здоровья вашему малышу!
С уважением, Ксения.
Внимание!
Напоминаем вам, что статья носит рекомендательный характер.
Для установления правильного диагноза нужна очная консультация специалиста!
Источник
Водянка плода при беременности — редкое заболевание. Из 14000 деток только у одного выявляется данная патология. Во время беременности будущая мать не испытывает никаких симптомов, болезнь можно диагностировать только с помощью УЗИ после 12 недели беремености или раньше.
Водянка представляет собой скопление жидкости в тканях организма из-за нарушения проницаемости сосудов. Это значит, что осложнение у болезни может быть еще в утробе матери. При рождении обнаруживается неестественно большой размер головы, гематомы, опухолевые процессы.
Классификация
Гидроцефалия у плода во время беременности делится на 2 подкатегории:
- Имунная водянка в современной медицине — явление крайне редкое. Первостепенной причиной развития является резус-конфликт матери и ребенка. При таком заболевании малыш долго не живет.
- Неимунная водянка встречается чаще, причины развития могут быть до конца не опознаны, потому что слишком много провоцирующих факторов.

Большинство медиков склоняются к мнению, что неблагоприятный исход бывает в основном при резус-конфликте и инфекциях сифилиса и герпеса, токсоплазмоза.
Если раньше считалось, что водянка бывает только из-за резус конфликта, то сейчас, благодаря прогрессирующей медицине, доказано, что существенными факторами являются:
- Сердечно-сосудистая система, сердечная недостаточность, различные пороки сердца, опухоли, нарушения сосудов, венозные шунты. Примерно в 20% случаев болезнь развивается на фоне патологии сердца.
- Мочевыделительная система, нефроз, воспаления уретры. Из-за болезни почек водянка встречается в 10% случаев.
- Анемия возникает при мутации ген гемоглобина, при хронических потерях крови, при кровотечениях внутриутробных, при закупорке вен, встречается тоже в 10% случаев.
- Заболевания легких, грыжа диафрагмальная, порок развития лимфо-узлов, различные опухоли грудной клетки, на долю этих заболеваний приходится 5% случаев протекания водянки.
Кроме основных перечисленных факторов, есть и множество других патологий, в следствие которых, может возникнуть неимунная водянка. Одной из причин могут быть различные болезни и вирусы у матери во время вынашивания ребенка, сифилис, токсоплазмоз, сахарный диабет. Осложнения при беременности – тяжелая форма токсикоза на последних неделях, сильно пониженный белок в крови матери.

Также водянка наблюдается у деток, рожденных с хромосомными мутациями: синдром Дауна, синдром Тернера и тд. Это касается детей с опухолями, в частности, головного мозга, желудка, печени. При церозе тоже имеются все условия для протеканя неимунной водянки с неблагоприятным исходом.
При многоплодной беременности водянка встречается у одного из плодов, если другой негативно влияет на развитие первого. То есть один из деток представляет собой нечто без сердца и мозга, паразитирует, не дает нормально развиваться своему близнецу. Раньше такую беременность прерывали, сейчас есть возможность родить здорового ребенка.
Еще в медицине редко, но все же встречается опухоль плаценты. Кислород плод получает через плаценту, если плацента больная, ребенок не сможет нормально развиваться. Патологии генные тоже провоцирует водянку, синдром Нуннан, недоразвитость конечностей и костей. При генных заболеваниях летальный исход неизбежен, больные дети долго не живут.
Все вышеперечисленные болезни и патологии давно изучены врачами, но в жизни бывает и множество других причин заболевания водянкой.

Особенности заболевания
Гидроцефалия – это водянка головного мозга у ребенка. Для заболевания характерно накопление плода спинномозговой жидкости в мозгу. Собравшийся в одном месте в большом количестве ликвор может оказывать физическое давление на мозг. Из-за этого нарушится функциональность центральной нервной системы и проявится умственная отсталость или задержка в физическом развитии у ребенка.
Статистика показывает, что на сегодняшний день на 1000 рожденных детей приходится 1 ребенок с таким недомоганием. Полагаться на эффективность медицинской помощи можно в случае, когда родители больного ребенка обратились к врачу на ранних сроках.
Чрезмерно большая голова у младенца может свидетельствовать о наличии данного заболевания. Чаще этот признак замечается после родов и в последующих девяти месяцах развития ребенка. Сделав УЗИ, МРТ и КТ можно будет с уверенностью подтвердить диагноз.
Обращаться в больницу следует, как только вы заподозрили некий дефект у малыша. Быстрее пройдете обследование и начнете лечение – больше шанс дальнейшего выздоровления у ребенка.
Диагностика заболевания
Диагностирование нацелено на установление провоцирующего фактора, из-за которого была вызвана водянка плода. Вначале врач определяет группу крови и резус-фактор. Это необходимо для изъятия или подтверждения иммунной водянки и резус-конфликта.

Врач анализирует прошлые инфекционные заболевания, патологии и операции, анализ анамнеза жизни, наличие патологий связанных с гинекологией, течение и исходы прошлой беременности, акушерско-гинекологического анамнеза, проводится полная характеристика текущей беременности, какие-либо осложнения, прибавка в весе и так далее.
УЗИ плода – основной диагностический метод. Основные признаки УЗИ:
- излишек амниотической жидкости;
- нарушение нормы габаритов ребенка из-за отечности, увеличение размера живота по сравнению с размером головки;
- увеличенные габариты сердца, кардиомегалия;
- увеличенные размеры печени и селезенки;
- отведенные в разные стороны конечности с вспухшим животом «Поза Будды»;
- последствия заболевания.
После установления диагноза, чаще прогнозы врачей неутешительны. По статистике, процент оставшихся в живых детей не доходит и до 30%. Чаще ребенок погибает еще в утробе. Но все же при своевременном выявлении заболевания и оказания лечения есть шанс спасти плод. Но при этом, в дальнейшем могут быть следующие последствия:
- Сердечная недостаточность.
- Порок сердца или головного мозга.
- Патология дыхательных путей.

Пороки формируются индивидуально у каждого ребенка в связи с гендерной принадлежностью, несмотря на причины заболевания. Нынешняя медицина позволяет распознавать неиммунную водянку и оказать своевременную помощь.
У плода наблюдаются отеки головы, туловища и рук возможны проблемы с интубацией. Чтобы быть готовыми к разного рода непредвиденным ситуациям и оказать своевременную помощь, нужно приобрести трубочки разного размера. Следует купить проводник, нужный для оральной интубации.
Не менее значительный фактор – дыхательная недостаточность. Чаще всего вызывается она асцитом, гипоплазией легких, болезнью гиалиновых мембран. Сердечная недостаточность имеет большое значение. Стоит помнить, что первая помощь, которая будет оказана малышу с неимунной водянкой, будет намного эффективнее, если действия выполняются организованно и правильно и к этому будут заранее готовы.
Беременность и роды могут проходить тяжело, и есть шанс, что у ребенка иммунная и неиммунная водянка. Водянка – это своего рода отек, распространившийся по всему телу ребенка. Эта патология выявляется с помощью УЗИ.
Источник
