Как быстро вылечить пансинусит
Пансинусит – это воспаление, охватывающее все придаточные пазухи носа (верхнечелюстную, лобную, решетчатую, клиновидную). Протекает заболевание тяжело, особенно в гнойной форме. А неправильный подход к лечению приведёт к серьёзным последствиям. В середине прошлого века, эта болезнь становилась причиной инвалидности и смерти пациента. Сейчас, благодаря антибиотикам, современным технологиям в диагностике, новым методам лечения удаётся вовремя выявить пансинусит и вылечить его.
Как распознать пансинусит
Вовремя выявит эту болезнь ЛОР. А приходят к нему пациенты с жалобами на:
- головную боль;
- нарушенное носовое дыхание;
- гипо- и аносмию (нарушение обоняния);
- высокую температуру;
- симптомы интоксикации.
При простукивании в области локализации пазух, верхней челюсти боль усиливается. Уменьшается она после того, как из пазух вытечет патологический секрет. Заложенность носа часто сопровождается обильными выделениями: серозными, гнойными, серозно-гнойными. В некоторых случаях экссудат может не затекать в полость носа. А это значит, что:
- Пазухи закупорены. Гнойное содержимое скапливается внутри, и в итоге оно может попасть в структуры головного мозга. Так, возникает менингит и абсцесс.
- Патологическое выделяемое затекает в носоглотку, обычно такое происходит во сне. Утром пациент ощущает сухость в горле, тошноту, бывает рвота.
Часто пансинусит сопровождается нарушением или отсутствием обоняния. Пациент жалуется на то, что не различает запахи, чувствует аромат жжёной бумаги, гнойный запах ощущает не только пациент, но и люди, находящиеся рядом с ним. Связано это с нарушением работы обонятельных клеток и скоплением гнойного содержимого в пазухах.
Интоксикация при пансинусите
Интоксикация при пансинусите возникает из-за инфекционно-воспалительного процесса. В кровь попадают вещества, вырабатываемые микроорганизмами, в тяжёлых случаях может возникнуть сепсис.Из-за интоксикации у пациента может появиться:
- слабость;
- вялость;
- апатия;
- головокружение;
- тошнота и рвота.
Острый пансинусит сопровождается повышением температуры тела (38–39С). При хроническом течении болезни, она может быть нормальной или субфебрильной.
Нередко ЛОР направляет пациента на консультацию к другим специалистам: неврологу, окулисту, стоматологу. Невролог и окулист определят, привела ли болезнь к внутричерепным и орбитальным осложнениям. А стоматолог санирует верхнюю челюсть. Часто причиной воспаления гайморовой пазухи становится больной зуб. А оттуда патологический процесс распространяется на другие пазухи. Диагноз «пансинусит» ставит врач на основании жалоб пациента, осмотра, клинических исследований и по результатам рентгенологического обследования. Затем назначает комплексную терапию. В тяжёлых случаях пациента госпитализируют.
Важно! Если не выполнять врачебных предписаний, или заниматься самолечением, то пансинусит осложнится гнойно-воспалительными заболеваниями структур головного мозга, нарушением зрения.
Как лечат пансинусит
Вовремя выявить болезнь недостаточно, надо ещё и адекватно её лечить, дабы не возникло серьёзных последствий вплоть до инвалидности или смерти больного.
Независимо от причины болезни основной целью терапии является восстановление носового дыхания. Гипоксия – крайне опасное состояние, от недостатка кислорода страдают в первую очередь клетки головного мозга. При длительной заложенности носа возникают когнитивные и неврологические расстройства. Итак, как же лечить пансинусит?
Как восстановить носовое дыхание
Если заложен нос обязательно назначают промывание различными препаратами. Оно способствует удалению из пазух носа экссудата вместе с патогенными микроорганизмами и другими факторами, раздражающими слизистую оболочку носа. Процедуру проводят дома. Если нарушен отток экссудата, промывание проводят в клинике.
![]()
Рекомендуют:
- Метод Проэтца. С помощью специального аппарата вливают промывочную жидкость в одну ноздрю, а из другой, её вместе с патологическим выделяемым отсасывают.
- Ямик-катетер. С его помощью промывают пазухи от гнойного содержимого.
- Баллонная синусопластика. Её рекомендуют, если соустья слишком сужены, и экссудат скапливается в пазухе.
- Пункция. Необходима, чтобы извлечь из пазухи содержимое, для дальнейшего микробиологического исследования. После проведения манипуляции полость промывают антибиотиком и устанавливают катетер. Лобную пазуху вскрывают, проводя трепанопункцию.
- Прокол. Его делают при закупоренных пазухах.
- Операции проводят, если возник остеит. Делают их под наркозом. Решетчатый лабиринт и верхнечелюстную пазуху вскрывают эндоназально. На лобной пазухе такая операция противопоказана. После вскрытия в пазуху вставляют катетер, их промывают 5 дней антибиотиками.
Если экссудат вытекает свободно, пазухи промывают в домашних условиях. Для этого используют:
- физраствор;
- антисептики («Фурацилин»);
- гипертонический солевой раствор;
- перекись водорода;
- отвары трав;
- минеральную воду;
- соду.
А также если нет противопоказаний, рекомендуют теплолечение. На лоб, нос и крылья носа накладывают сухие согревающие компрессы (нагретая соль в мешочке, отваренный картофель), парафиновые или озокеритовые аппликации или фитоаппликации. Можно использовать согревающие мази: «Доктор Мом», «Розстиран», бальзам «Звёздочка».
Рекомендуют аэрозольтерапию. При высокой температуре, гнойном процессе и закупоренных пазухах паровые ингаляции могут быть противопоказаны, поэтому перед проведением процедур необходимо проконсультироваться у врача.
![]() Чаще назначают ингаляции небулайзером. Делают их с антибиотиками, муколитиками. Антибиотики эффективны, если заболевание вызвано бактериями. А муколитики назначают, чтобы разжижить слишком вязкий и густой экссудат.
Чаще назначают ингаляции небулайзером. Делают их с антибиотиками, муколитиками. Антибиотики эффективны, если заболевание вызвано бактериями. А муколитики назначают, чтобы разжижить слишком вязкий и густой экссудат.
Для лечения заложенности носа назначают капли и спреи: «Нафтизин», «Назин», «Санорин». Они обладают сосудосуживающим действием, способствуют уменьшению выработки слизи. У них есть существенный недостаток – они способствуют появлению вазомоторного ринита, их применять можно не более недели.
Образование полипов
В некоторых случаях заложенность носа возникает из-за образовавшихся полипов. Это характерно для хронических синуситов. Постоянные и частые воспаления слизистой оболочки приводят к некротическим изменениям мерцательного эпителия. На месте отмерших тканей начинает разрастаться соединительная. Так формируются полипы. Кроме них, в пазухах могут образовываться кисты. В таких случаях сначала делают операцию по их удалению, и только после этого лечат пансинусит.
Чтобы полностью избавиться от пансинусита, недостаточно восстановить носовое дыхание. Перед тем как лечить его, выявляют причину. Только устранив её, можно полностью вылечиться. Иначе болезнь перерастёт в хроническую форму или вызовет внутричерепные и орбитальные осложнения.
Как устранить причину пансинусита
Терапевтический курс при пансинусите зависит от фактора, вызвавшего заболевание. Его развитию способствуют:
- патогенные микроорганизмы;
- аллергены;
- нервно-психические расстройства (вазомоторный синусит).
Для устранения причин используют различные подходы.
Лечение пансинусита спровоцированного аллергенами
Для лечения аллергической вазомоторной формы болезни назначают антигистамины. Они необходимы, так как воспаление слизистой оболочки придаточных пазух, выделение избыточного количества слизи возникает из-за воздействия гистамина на рецепторы клеток. Поэтому рекомендуют: «Эдем», «Лоратидин». Смягчают течение аллергических синуситов такие препараты: «Кортизон», «Преднизолон», «Дексаметазон», «Триамсинолон».
Обязательно назначают препараты кальция, витамины. Рекомендуют снизить потребление углеводов и продуктов, вызывающих аллергию. Синуситы такой формы поддаются лечению, только если удаётся установить фактор вызывающий такую реакцию организма и устранить его.
Лечение пансинусита вызванного патогенной микрофлорой
![]() Возбудителями болезни являются различные микроорганизмы. Это могут быть: вирусы, бактерии, грибы.
Возбудителями болезни являются различные микроорганизмы. Это могут быть: вирусы, бактерии, грибы.
Лечение в каждом случае строго специфическое. Вирусы и грибы не уничтожатся антибиотиками. Даже некоторые штаммы бактерий могут оказаться устойчивыми к определённому типу препарата. Обычно назначают препараты широкого спектра действия: «Изофра», «Фрамицитин».
Всё дело в том, что микробиологическое исследование длится неделю. За это время выявляют возбудителя и его устойчивость к противомикробным препаратам. И уже после этого назначают антибиотик, воздействующий на этот штамм микроорганизмов.
Для лечения пансинусита вызванного вирусами назначают: «Интерферон», «Анаферон».
Если пансинусит вызван грибковой инфекцией, то лечение его антибиотиками не только не целесообразно, но и приводит к усилению болезни. Эти препараты усиливают рост и развитие грибковой инфекции. Промывают пазухи: йодом, раствором марганцовки (слабо розовым), 1% раствором генцианвиолета. А также назначают: «Нистатин», «Трихомицин».
Обычно после начала приёма противомикробных препаратов на 5 день пациент чувствует себя намного лучше. Приём медикаментов прекращать нельзя. В этом случае уничтожиться только часть инфекции. Через время болезнь снова возникнет, перейдёт в хроническую форму. Выявить её очень сложно, но лечить ещё тяжелее.
Следует помнить, что пансинусит болезнь крайне опасная.
Нередко она приводит к тяжёлым орбитальным и внутричерепным осложнениям. Поэтому при первых же симптомах болезни надо обратиться к ЛОРу.
Источник
Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
Общие сведения
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Пансинусит
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
- Аномалии полости носа и синусов. Нарушение нормального оттока содержимого из полости пазух – ведущий этиологический фактор в формировании пансинусита. Это состояние наблюдается при дефектах костных стенок синусов, обуславливающих их сообщение между собой, наличии дополнительных перегородок в пазухах, сужении носовых ходов, слишком узких или широких синусах.
- Травматические воздействия. Повреждения средней и верхней трети черепа сопровождаются разрушением костных структур синусов, носовой перегородки, в результате чего развивается обтурация выводных протоков. Внедрение в синус инородных тел сопровождается формированием аналогичного состояния.
- Злокачественные или доброкачественные образования. Полипы, объёмные опухоли или кисты могут полностью или частично закрывать выходные отверстия, нарушая процесс естественного дренирования. Это приводит к задержке и инфицированию содержимого пазух.
- Хронические заболевания ЛОР-органов. Инфицированию способствуют частые риниты, наружные, внутренние, средние отиты, тонзиллиты. У детей большое значение имеет разрастание нёбных миндалин с последующим их воспалением (аденоидит).
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.

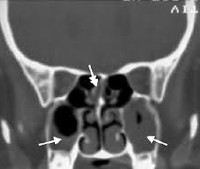
КТ ППН. Полипозный пансинусит. Отек слизистой оболочки верхнечелюстных пазух (красная стрелка), полиповидные образования в в/челюстных пазухах (синяя стрелка), выраженное снижение пневматизации полости носа (зеленая стрелка).
Патогенез
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
- Серозная. Отделяемое водянистое, бесцветное, содержит белок, лейкоциты, лимфоциты и эпителиальные клетки. Прогноз такого воспаления благоприятный: наблюдается быстрое рассасывание экссудата, восстановление повреждённых тканей.
- Катаральная. Характеризуется скоплением слизистого экссудата с преобладанием слущенных клеток эпителия и эозинофилов (при наличии аллергического компонента). Острая форма такого воспаления заканчивается полным восстановлением, а при хронической наблюдается атрофия слизистой.
- Гнойная. Гной состоит из дегенеративно измененных лейкоцитов, альбуминов, гликолитических и протеолитических ферментов, лецитинов, жиров. Процесс восстановления после этой формы болезни протекает медленнее, может осложняться присоединением вторичной инфекции.
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
- Пристеночно-гиперпластический. Эта форма заболевания сопровождается утолщением слизистой оболочки в области стенок пазухи. Вследствие этого уменьшается объём синуса, что усугубляет тяжесть воспалительного процесса.
- Полипозный. Для такого пансинусита характерно разрастание тканей над слизистой оболочкой синуса. Полипы могут иметь тонкую ножку или широкое основание, посредством которого прикрепляются к стенкам.

КТ ППН. Этот же пациент. Диффузное снижение пневматизации ячеек решетчатого лабиринта (синяя стрелка), гиподенсный отек слизистой оболочки сфеноидальных пазух (красная стрелка).
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
- Физикальное обследование. При ощупывании и перкуссии переносицы, надбровных дуг, затылочной и теменной области пациент испытывает выраженные неприятные ощущения. Попытка наклона головы вниз провоцирует усиление боли. Пальпаторно обнаруживается отёчность в проекции пазух.
- Передняя и задняя риноскопия. Воспаление синусов сопровождается выраженной гиперемией и отёчностью слизистой оболочки. При экссудативном пансинусите выявляется прозрачное или жёлто-зелёное содержимое, а при продуктивном ‒ обнаруживаются полипы и гипертрофия слизистой.
- Диагностическая пункция. После проведения аспирации содержимое пазухи отправляется на микроскопическое или бактериологическое исследование. Это позволяет определить характер возбудителя и подобрать этиотропную терапию.
- Инструментальные исследования. Рентгенография, ультразвуковое исследование, КТ околоносовых пазух помогают определить наличие патологического экссудата, его уровень. Для обнаружения осложнений гнойного характера и поражения мозга используется МРТ.
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.

КТ ППН. Этот же пациент. Диффузное снижение пневматизации обеих лобных пазух, справа с гиперденсными включениями (желтая стрелка).
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
- Этиотропные препараты. Если заболевание имеет бактериальную природу, назначают антибиотики широкого спектра (цефалоспорины, защищённые пенициллины, аминогликозиды) на срок до 14 дней. При вирусной инфекции используют интерфероны, синтетические нуклеозиды, а при грибковой этиологии болезни применяют фунгицидные средства.
- Симптоматическая терапия. Для облегчения общего состояния и профилактики побочных эффектов этиотропного лечения используют симптоматические препараты. К ним относят нестероидные противовоспалительные средства, антигистаминные, глюкокортикоиды. Для нормализации микрофлоры назначают пробиотики, пребиотики.
- Физиотерапевтические процедуры. Для улучшения дренирования пазух широко применяют УВЧ, лампу-соллюкс, микроволновую терапию. С целью общего укрепления организма назначают лечебную гимнастику, ультрафиолетовое облучение.
- Неинвазивное дренирование. Промывание синусов через соустье, санация околоносовых пазух ЯМИК-катетером не требуют обезболивания. В основе этих способов лечения лежит разность давления, обеспечивающая эвакуацию жидкости из синусов.
- Инвазивное дренирование пазух. Чаще всего проводят пункцию околоносовых пазух, а также трепанопункцию лобной пазухи. Методики позволяют удалить из синусов скопление патологического экссудата, осуществить промывание. Для этого используют физиологический раствор и антибиотики.
- Хирургическое лечение. Оперативное вмешательство показано при хронических и пролиферативных формах полисинусита, когда нет возможности консервативным путём восстановить проходимость отверстий пазух. С помощью эндоскопического оборудования расширяется соустье синуса, опорожняется его полость. При необходимости удаляется часть носовой перегородки или иссекаются полипы.
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Источник
