Как вылечить не подвижные
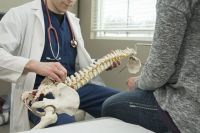
 Наш эксперт – врач-невролог, ревматолог, научный сотрудник Лаборатории патофизиологии боли и полиморфизма скелетно-мышечных заболеваний НИИ ревматологии им. Насоновой Екатерина Филатова.
Наш эксперт – врач-невролог, ревматолог, научный сотрудник Лаборатории патофизиологии боли и полиморфизма скелетно-мышечных заболеваний НИИ ревматологии им. Насоновой Екатерина Филатова.
Боль в нижней части спины стоит на первом месте среди причин обращения к врачу. Боли в шее – на четвёртом. Основная причина тех и других – мышечный спазм. Он может возникнуть из-за чрезмерной физической нагрузки, переохлаждения, неудобной позы во время сна или работы, неправильно подобранной обуви. При несвоевременном лечении такая боль может стать хронической. Причём срок промедления совсем невелик – всего 3 месяца. Поэтому торопитесь лечиться правильно!

Пора к врачу?
Едва почувствовав боль в шее, между лопатками или в пояснице, обычно мы стараемся облегчить её с помощью самомассажа, перцовых пластырей, обезболивающих кремов и мазей. Кому-то это действительно помогает, кому-то – нет. Стоит ли в этом случае незамедлительно спешить к врачу?
Да, если острая боль в спине или шее:
- возникла впервые и не стихает после приёма обезболивающих, а лишь усиливается;
- появляется очень часто или беспокоит длительно;
- сопровождается хрустом в суставах позвоночника;
- сочетается с жаром, лихорадкой;
- сопровождается выраженной слабостью в конечности, онемением, а тем более невозможностью поднять руку или ногу.
В первых трёх случаях сначала лучше обратиться к грамотному терапевту. Он установит источник боли и на основании этого и некоторых других признаков направит к нужному специалисту: гастроэнтерологу, неврологу, маммологу или урологу, так как причин болевого синдрома может быть очень много и далеко не всегда они связаны с защемлением нервных окончаний позвоночника. Например, именно длительная боль в спине может быть симптомом болезни Бехтерева, поэтому-то этот диагноз в среднем ставят с опозданием на 7–10 лет.
Но если возникли слабость и онемение конечностей, то тут точно нужно идти к неврологу.

Чем дороже, тем лучше?
До визита к врачу не нужно делать никаких исследований – ни дорогих, ни дешёвых. Потому что только специалист после осмотра может решить, чем вызваны симптомы. А выбор метода исследования определяется тем, что именно врач предполагает обнаружить у пациента.
Когда есть только боль, то это, скорее всего, локально-мышечный спазм и необходимо проверить наличие переломов или смещений позвонков, сколиоза и лордоза. В этом случае более информативен рентген.
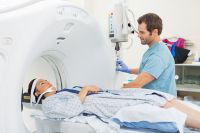
Но если болевой синдром сочетается с чувствительными нарушениями или, например, с головной болью или если болит в определённой зоне – может потребоваться проведение МРТ или КТ.
Для исключения или подтверждения межпозвоночной грыжи нужно сделать МРТ.
Сами справимся
Есть два основных направления лечения: медикаментозное и немедикаментозное. Как правило, они применяются комплексно.
Среди лекарств используются:
Обычные анальгетики (например, парацетамол). Но обычно при скелетно-мышечных болях они неэффективны.
Нестероидные противовоспалительные препараты (НПВП). Их надо принять первыми. Но долго и в больших дозах их использовать не стоит – из-за побочных эффектов (на ЖКТ, сердце и сосуды). Тем, у кого есть язва или гипертония, НПВП не назначают либо дают в минимальных дозах и под прикрытием обволакивающих лекарств.
Центральные миорелаксанты. Их надо принять наряду с НПВП. Они снимают мышечный спазм и дополнительно обезболивают. Длительность приёма назначается индивидуально, в среднем курс – 14–20 дней.

Немедикаментозное лечение
Массаж. Даёт хороший эффект, но результат непродолжительный, так как массаж расслабляет мышцы, но не снимает внутреннее воспаление. Перед обращением к массажисту необходимо пройти консультацию у гинеколога/уролога, маммолога и эндокринолога. Если есть узлы в щитовидке, миома матки, образования в молочной железе или онкологическое заболевание в анамнезе, массаж противопоказан.
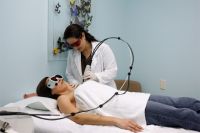
Физиотерапия. Как и массаж, может применяться уже на 3–5‑е сутки с момента начала острой боли, когда болевой синдром не так силён.
Мануальная терапия. Для метода необходимы особые показания, такие как ротация или смещение позвонков. А просто мышечный болевой синдром не является показанием. При наличии межпозвонковой грыжи мануальная терапия может даже навредить. В этом случае лучше предпочесть остеопатию.
Остеопатия – более мягкий и нетравматичный метод лечения болей в шее и спине. Противопоказан при любых острых и инфекционных заболеваниях, системных болезнях крови, тромбозах и опухолях.
Иглорефлексотерапия. Может применяться, когда мануальная терапия и массаж противопоказаны. Хорошо справляется с болью, вызванной мышечным спазмом (особенно в сочетании с приёмом миорелаксантов), но если есть проблемы с самим позвоночником, эффекта не будет.

Важно!
Залог успешного лечения боли в шее и спине – как можно более раннее возвращение в строй. Постельный режим нужен лишь в первые 1–2 дня, а дальше не стоит разлёживаться. Нужно как можно раньше начинать выполнять упражнения. Ведь движения улучшают кровообращение в тканях, что ускоряет восстановление. Конечно, если упражнения усиливают боль, от них лучше отказаться, но если ощущения терпимые, продолжать занятия необходимо.
 Мастер-класс от рекордсмена Книги рекордов Гиннесса, артиста Cirque du Soleil, победителя международного конкурса «Минута славы» Данилы Калуцких.
Мастер-класс от рекордсмена Книги рекордов Гиннесса, артиста Cirque du Soleil, победителя международного конкурса «Минута славы» Данилы Калуцких.
«Движение – это жизнь. При умеренных физических нагрузках улучшается кровообращение, укрепляются стенки сосудов, суставы. Поэтому всем, особенно малоподвижным офисным сотрудникам, рекомендуется делать регулярную разминку для мышц шеи и спины. Упражнения следует выполнять медленно и обязательно при этом интенсивно дышать. Максимально эффективное расслабление мышц достигается на глубоком выдохе!»
Упражнение для шеи
Сидя ровно, глядя перед собой, не поворачивая головы, наклонить её вправо, стараясь ухом дотянуться до плеча. Плечи при этом максимально опущены вниз. При необходимости можно положить на голову руку – для утяжеления. Повторить в обе стороны по 3–5 раз. Со временем количество подходов можно увеличить.
Также для растяжения боковых мышц шеи будут полезны повороты головы влево и вправо. При выполнении упражнения важно, чтобы спина оставалась ровной. При этом нужно стараться заглянуть как можно дальше за спину через левое, а затем через правое плечо.
Для спины
Самое простое и эффективное упражнение для растяжения позвоночника и продольных мышц спины – это присесть на корточки. При этом спина должна быть округлой, согнутой. В таком положении нужно постараться поставить пятки на пол. Следующим, более сложным шагом будет сведение коленей максимально близко друг к другу. Наиболее продвинутый вариант упражнения: при сведённых коленях и поставленных на пол пятках свести руки за спиной.
Источник
Кому-то при этом дозволяется даже немножко ходить, а кому-то покидать кровать нельзя ни под каким предлогом. Речь о лежачих больных, которые не сами выбрали для себя такой режим, а режим выбрал их, не оставив им другого выхода. Разумеется, постоянно находиться в горизонтальном положении, не имея возможности встать даже ненадолго, – это страшно. И пролежни хоть и ужасная, но далеко не единственная опасность такого положения.
В полном покое человек теряет до 3% от общей мышечной массы в сутки.
Сплошные проблемы
Но даже относительно недолгое время провести на больничной койке без возможности сделать хоть несколько шагов тоже опасно. Именно поэтому хирурги заставляют прооперированных больных вставать едва ли не сразу после отхождения наркоза. Ну, по крайней мере, на другие сутки – уж точно.
Среди вредных последствий длительного лежания: онемение тела, тугоподвижность суставов, мышечная атрофия. Подсчитано, что в полном покое человек теряет до 3% от общей мышечной массы в сутки. То есть всего через месяц с небольшим беспрестанного горизонтального отдыха может произойти полная атрофия мышц и человек просто не сможет сделать ни шагу самостоятельно.
Кроме того, длительный постельный режим может привести к снижению функций сердечно-сосудистой системы, риску тромбообразования, а значит, и тромбоэмболии лёгочной артерии, которая угрожает больному внезапной смертью.

Ой, у вас застой!
Ещё одна опасность – лёгочный застой. У лежащего человека уменьшается объём лёгких при вдыхании. Снижение лёгочной вентиляции приводит к ухудшению кровотока, застойным явлениям в лёгких и даже к развитию пневмонии.
Помимо этого, длительная неподвижность грозит атоническими запорами, проблемами с мочевыделительной системой и инфекциями мочевыводящих путей, которые, в свою очередь, могут привести даже к развитию недержания мочи.
Но и это ещё не всё. Если долго лежать, начинается потеря костной массы и развитие остеопороза (скорость разрежения костной ткани у лежачих больных увеличивается в три раза), возникают депрессия и проблемы со сном, не говоря о наборе лишнего веса.
Даже риск побочных эффектов от лекарств у лежачих больных выше, чем у тех, кто встаёт с постели. В организме длительно неподвижного человека увеличивается содержание глюкозы в крови, нарушается азотный и кальциевый баланс, и организм становится более восприимчивым к побочному действию лекарств.
Кому трудней?
Тяжело восстанавливаются после длительного лежания люди с заболеваниями нервной системы. У таких больных время на реабилитацию увеличивается в 4–5 раз. Они встают на ноги после перелома не за месяц, а за пять. Им важно ещё на больничной койке заниматься восстановлением двигательных функций. Даже недолгое, но частое пребывание в постели может привести пациентов с заболеванием нервной системы к инвалидности раньше времени.

Без резких бвижений!
1. Важно помнить, что строгий постельный режим, как и лекарства, прописывают на определённое время (часы, дни, в редких случаях – недели). Соблюдать двигательные ограничения нужно лишь до исчезновения опасных симптомов и улучшения состояния или показателей исследований и анализов.
2. Продолжать лежать (на всякий случай) категорически не следует, но и резко выходить из постельного режима ни к чему – увеличивать активность надо постепенно. Начинать нужно с гимнастики в кровати, а потом уже можно спускаться на пол.
3. Правильно вставать важно даже после относительно недолгого ночного сна. Делается это так. Лёжа на спине и положив руки на живот, надо сделать несколько медленных глубоких вдохов и ещё более медленных глубоких выдохов, напрягая живот и очень сильно выпячивая брюшную стенку при вдохе, а при выдохе максимально втягивая её в себя. Ноги в коленях при этом могут быть немного согнуты. Надо сделать 10–15 таких вдохов. Потом нужно хорошенько потянуться руками вверх и пятками вниз. Далее перевернуться на живот, встать на колени и локти и по-кошачьи прогнуться, выгнув спину сначала дугой вверх, а потом вниз. Всё, позвоночник подготовлен к нагрузке, теперь можно вставать. Но не резко, а плавно. Вставать лучше с опорой на локоть. Или можно сначала лечь на живот, а затем спустить ноги на пол и полежать так несколько секунд, затем опереться руками и встать, не сгибая поясницу.
4. Порывисто вставать с кровати опасно. Дело в том, что при длительном лежании значительно слабеет тонус сосудов. Это приводит к тому, что при изменении положения тела, например, когда человек резко встаёт в постели или даже выпрыгивает из кровати, у него может резко снизиться артериальное давление и даже случиться обморок.
Смотрите также:
- Противопоказания для фитнеса: кому нельзя заниматься спортом →
- Бегом от язвы! Как вылечить желудок с помощью физкультуры →
- Открыть протоки! Гимнастика, способствующая оттоку желчи →
Источник
Одним из самых больших нервов в организме является седалищный нерв. Чем лечить его в случае воспаления или защемления — вопрос, который волнует в основном взрослое население от 30 лет и беременных женщин. Именно эта категория людей чаще страдает от недуга, называемого ишиалгия (ишиас). Главный симптом поражения седалищного нерва — боль в пояснице, отдающая в ногу.
Общие сведения
Чтобы понять, как лечить воспаление седалищного нерва, полезно быть осведомленным о причинах его повреждения, а также об анатомическом расположении. Седалищный нерв спускается от пояснично-крестцового сплетения (четвертого и пятого поясничного позвонка). Прикрывает его грушевидная мышца. Он иннервирует коленный сустав и тазобедренный. Дальше нервы разделяются на малый берцовый и большой берцовый (которые иннервируют голень).
Симптомы
При сдавливании любых нервов человек ощущает неприятные сигналы тела, боль. Когда нервные корешки защемляются, в том месте, где находится вход и выход из позвоночника, возникает ишиас. Какой бы ни был провоцирующий фактор, у пациента при повреждении седалищного нерва болит поясница и ноги.
При ишиасе болевые ощущения проходят по всей ноге, часто они бывают одностороннего характера. Игнорировать дискомфорт нельзя, так это четкий неврологический признак недуга.
Другим довольно точным признаком ишиалгии является также боль при сгибании и разгибании ноги в положении лежа. Дискомфортные ощущения в этом случае возникают в коленном суставе.
Если при наклоне около 90 градусов, человек чувствует боль в ноге, скорее всего, его седалищный нерв поражен.
Боль при ишиасе бывает ноющая, пульсирующая, простреливающая, тянущая. Может отдавать в ягодицу. А если нерв зажат, нога может онеметь.
Досаждающие болезненные ощущения снижают работоспособность. Важный момент состоит в том, что воспаление нерва нужно правильно диагностировать. Некоторые путают его с растяжением или напряжением мышц, которое также проявляется болью в спине.
В любом случае при сложностях и дискомфорте в движениях, необходимо обращаться к врачу. Откладывание лечения на потом может обернуться печальными последствиями.
Причины ишиаса
Зажать, задеть или защемить нерв можно разными способами, необязательно в результате падения или внешнего воздействия. Это могут быть:
- Механические причины (смещение позвонков, грыжа, остеохондроз).
- Температурные (переохлаждение).
- Опухоли, инфекции.
- Сдавливание нервов гематомой, а также постинъекционные абсцессы.
- Нейропатия, связанная с метаболическими нарушениями (при алкогольной зависимости).
- Беременность.
Лечение
Чем лечить воспаление седалищного нерва — вопрос, на который при ишиасе нужно ответить как можно скорее. В любом случае самолечение — не выход. После обследования и диагностики врач выпишет необходимый рецепт со списком нужных лекарств.
Какие же методы и техники помогут, если защемило седалищный нерв? Важно знать, что делать в тех случаях, когда возникла сильная острая боль и дойти до врача не представляется возможным.
Первая помощь при ишиасе:
- принять положение лежа на животе, плечи и голова должны лежать на подушке, укрыться теплым одеялом;
- зафиксировать спину шарфом или платком;
- принять универсальные болеутоляющее и жаропонижающие (Ибупрофен, Индометацин, Аспирин, Диклофенак);
- избегать сквозняков.
Правильно оказанная первая помощь поможет добраться до кабинета врача, который точно определит характер заболевания. Так, при первых симптомах недуга ишиас, медикаментозное лечение перечисленными средствами можно начать самостоятельно. Скорректирует дозу уже доктор.
К какому врачу нужно обращаться? Это должен быть невролог, терапевт или мануальный терапевт. К выбору доктора нужно отнестись внимательно. Обследование позволит врачу определить тактику лечения Желательно, чтобы был сделан рентген и монограмма.
Проблема, называемая воспаление и ущемление седалищного нерва, лечение которой обязательно корректируется терапевтом, предполагает комплексный подход. Он поможет избавиться от боли в кратчайшие сроки. Рекомендуется совмещение терапии медикаментами и различные лечебные физиотерапевтические процедуры.
Терапия заболевания включает в себя:
Медикаментозное лечение
Индивидуальные особенности организма, тяжесть болезни, аллергические реакции: все это влияет на выбор медикаментозного лечения при ишиасе. Среди лекарств назначаются как инъекции, так и таблетки. Медикаментозные препараты делятся на
- противовоспалительные, анальгетики;
- иммуномодуляторы;
- витамины группы B;
- мази и гели.
Некоторые препараты (Диклофенак, Ибупрофен, Индометацин, Ортофен, Сулиндак, Цеберекс) оказывают воздействие на слизистые органов ЖКТ и могут отрицательным образом повлиять на работу почек. Поэтому врачам следует внимательно следить, чтобы лекарства не употреблялись длительный период времени.
Помимо таблеток, могут использоваться и уколы, а также антибиотики широкого спектра действия, с целью уничтожить болезнетворных микробов.
Мази действуют противовоспалительно, устраняя спазм. Популярность имеют лекарства Траумель С, Цель Т, это гомеопатические мази. Раздражающим и разогревающим действием обладает Финалгон, Никофлекс. Капсикам, Випросал.
Витамины назначаются для того, чтобы улучшить обменные процессы, кровообращение. Также, их прием расслабляет мышечные ткани.
Среди медикаментов встречаются наркотические вещества и мышечные релаксанты. Но назначаются они только на короткий срок.
Физиотерапия
Среди физиотерапевтических мероприятий:
- Электрофорез (с включением спазмолитиков, витаминов, миорелаксантов, противовоспалительных средств).
- Фонофорез.
- УВЧ.
- Лазер.
- УФО и прочее.
Физиотерапия снимает отеки, уменьшая боль, способствуя улучшению кровообращения.
Процедура физиотерапииМассаж
При защемлении или воспалении седалищного нерва полезны любые виды массажа (общий, баночный, точечный). Процедура помогает снять напряжение, обезболить также устраняя неприятные ощущения.
Массаж совместно с физиотерапией способствуют тому, что боль начнет проходить быстрее.
Иглоукалывание
Снять лишнее напряжение с тканей помогает иглоукалывание. Тонкие иголочки вставляются в определенные зоны тела. Как и массаж, эта процедура воздействует на нерв благоприятно, восстанавливая его работу.
Блокада седалищного нерва
Для купирования заболевания используется множество препаратов. Но если они не помогают, проводится блокада. Техника блокады отличается от места повреждения. Процедура противопоказана при беременности, артериальной гипотонии, склонности к аллергии, миастении, непереносимости вещества для блокады. Процедура призвана предотвратить поступление болевого импульса в отделы ЦНС.
ЛФК
ЛФК назначается, только в том случае, когда острая фаза заболевания пройдена, в периоды ремиссии. При занятиях лечебной физкультурой изначально внимание уделяется пальцам и стопам. Все упражнения выполняются плавно и медленно. Когда болезненных ощущений становится меньше, больному предлагаются другие более сложные занятия. Более подробно можно прочесть в статье – упражнения при защемлении седалищного нерва.
Некоторые упражнения лечебной гимнастикиМануальная терапия
Если вы решились на мануальную терапию, важно знать, что ее будет проводить грамотный специалист, прошедший специальное обучение. Ручная корректировка положения позвоночника проводится только на специальном столе.
Оперативное вмешательство
Если слабость в ногах прогрессирует, то показанием может быть оперативное вмешательство. Тревожным признаком является состояние, когда проблемы с седалищным нервом сопровождаются потерей контроля над мочевым пузырем и кишечником.
Лечение медикаментами и физиотерапия заболевания проводится в срок от 6 ти до 12 недель. Если за это время не происходит заметных улучшений — показано оперативное вмешательство.
Что нельзя делать
- Когда в острой стадии, важно соблюдать постельный режим, двигательная активность запрещена.
- Не рекомендуется греть больное место и делать массаж при острой фазе болезни, в период обострения.
- Сидячее положение не должно занимать более 2 часов.
- Крайне нежелательно спать на спине (более приемлема поза на боку).
- Заниматься лечением без показаний (пить таблетки, которые могут навредить).
- Спать на мягком матраце (он должен быть средней жесткости)
- Питаться бессистемно (при воспалении срединного нерва пациентам рекомендуется придерживаться принципов здорового питания)
Реабилитация
Во время реабилитации часто используются народные методы лечения. Рекомендовано продолжать делать специальные физические упражнения, вести активный образ жизни. Также важно:
- контролировать вес;
- следить за общим состоянием здоровья;
- при ухудшении самочувствия обращаться к лечащему терапевту;
- правильно питаться(прием еды должен быть организован).
При проблемах, связанных с седалищным нервом, помогает прибор под названием Дэнас (способствующий динамической электронейростимуляции). С помощью него можно проводить физиопроцедуры процедуры на дома. Полезны занятия на специальных тренажерах, например, Бубновского.
Не стоит резко прекращать упражнения, отказываться от прописанной диеты и других назначений врача после улучшения состояния. Важно, чтобы положительный результат закрепился.
Некоторые упражнения по методу БубновскогоЛечение в домашних условиях
Лечение ишиаса в домашних условиях рекомендуется проводить с одобрения врача. Если у пациента нет противопоказаний, то он может использовать следующие методы.
- Баночный массаж пояснично-крестцовой области позвоночника, а также голени и внутренней части бедра; при этом используются согревающие мази.
- Ванна их хвои. Киллограмм побегов сосны заливается 3 литрами кипятка, настаивается 4 часа. Затем настой выливается в обычную ванну.
- Компресс с пчелиным воском. Разогретый и мягкий воск разминается в руках и прикладывается к больному месту. Сверху нужно положить одеяло и выдержать компресс 1,5–2 часа.
- Компресс из ржаного теста. Дрожжи и ржаная мука смешиваются, тесто должно подойти и разбухнуть в теплом месте. Через час его нужно положить в марлю и на больное место.
- Компресс из капустного листа. Капустные листья кладутся в кипящую воду на несколько минут, затем остужаются и прикладываются к больному месту. Сверху повязывается теплый платок. Компресс нужно держать на больном месте около 2 часов.
- Растирание скипидаром. Скипидарная мазь аккуратно втирается в места возникновения боли. Наносится средство до 4 раз в день.
- Существуют и другие народные средства, например, отвары, которые нужно принимать внутрь. Но компрессы, ванны и массаж — основные методы народной медицины против ишиаса.
Осложнения
Иногда при сдавлении нерва происходит сдавливание кровеносных сосудов. При этом ткани не получают достаточного питания, что может привести к осложнениям.
Главная задача при ишиасе не допустить отмирания нервных волокон. Это может грозить страшными последствиями, даже тем, что человек станет инвалидом. Такая ситуация бывает в запущенных случаях, когда нервные окончания уже атрофировались.
Опасным осложнением может быть паралич. Он развивается при длительном онемении и потере контроля над ногой. Человек не чувствует нижнюю конечность.
Если причиной повреждения нерва послужила серьезная инфекция (туберкулез, плеврит), могут развиться нарушения такие, как недержание мочи и кала.
Важно помнить, что заболевание может развивать быстро или медленно. Но его течение и устранение зависит от совместных действий врача и пациента. Самолечение при защемлении седалищного нерва недопустимо. При остром приступе важно вести себя правильно и не делать резких движений.
Профилактика
Ишиас может возникнуть у абсолютно здоровых людей. Но есть меры, которые могу предупредить данное заболевание:
- Избавиться от лишнего веса.
- Контролировать за осанку.
- Уделять внимание физическим нагрузкам. Они могут быть небольшими, но, главное, регулярными.
- При сидячей работе время от времени менять позу и делать зарядку.
- Не носить тяжелые вещи в задних карманах брюк.
- Беречься от частых простуд, а также неблагоприятных условий труда, где могут быть сквозняки.
- Выбирать матрац средней жесткости.
Защемление седалищного нерва часто приносит невыносимую боль. Освободить себя от нее можно многими способами. Но лучше, если именно врач назначит необходимое лечение. Это могут быть мази, таблетки, уколы, физиотерапия и другие средства. Важно, чтобы подход к лечению был комплексным.
Источник: https://nervivporyadke.ru/
Источник

