Как вылечить неспецифический колит
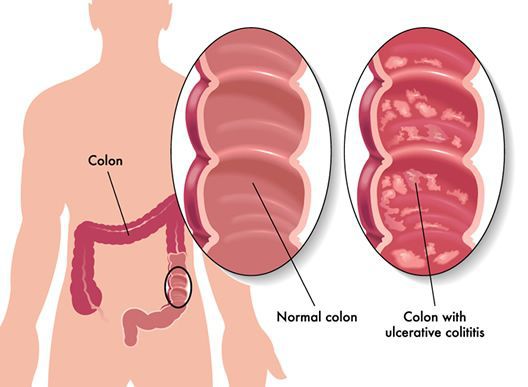
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.

Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается.[2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
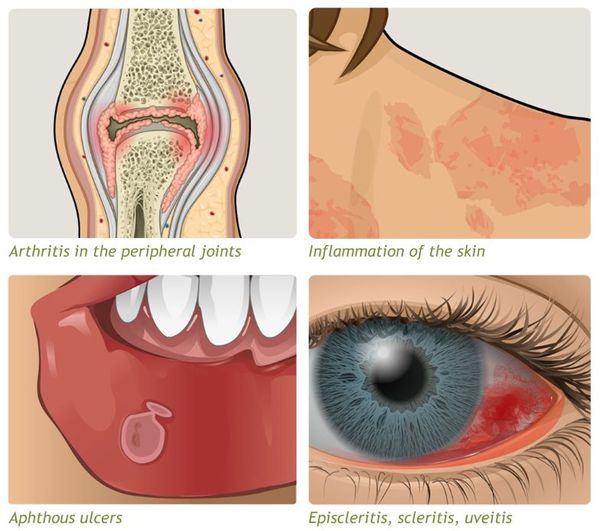
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
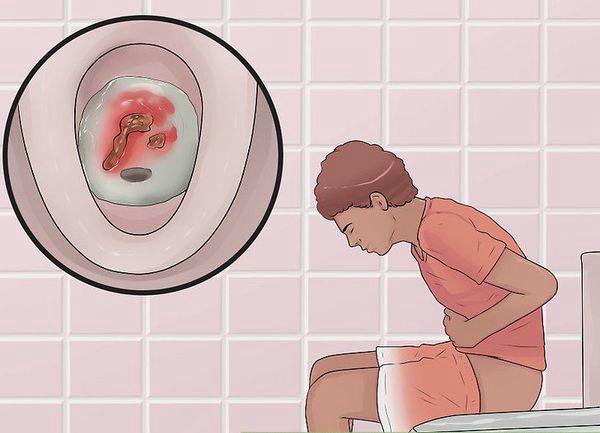
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
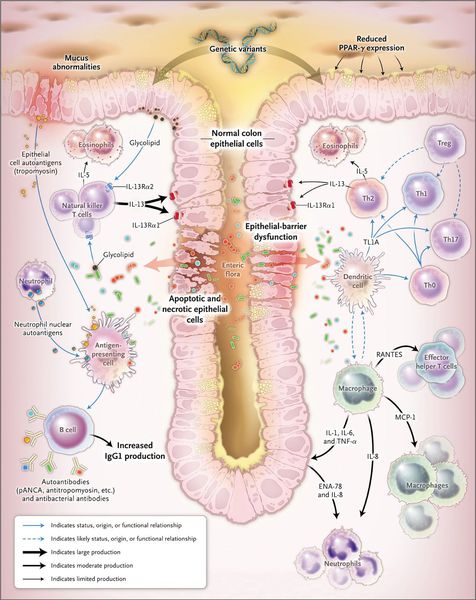
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
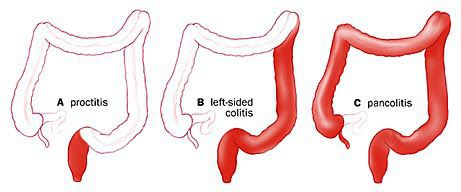
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения:[3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
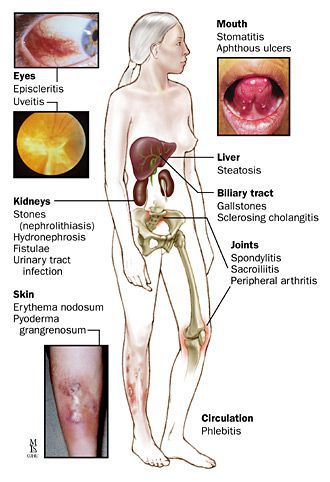
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
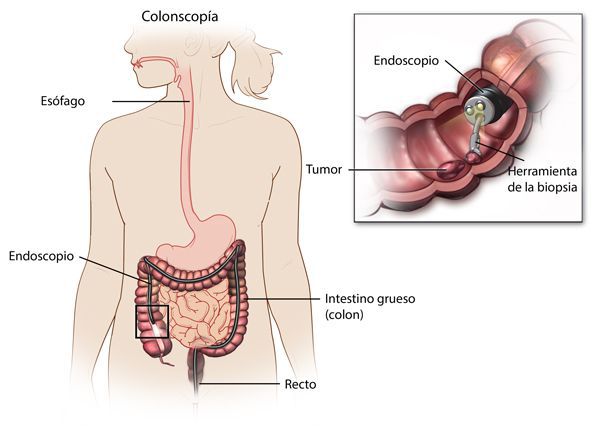
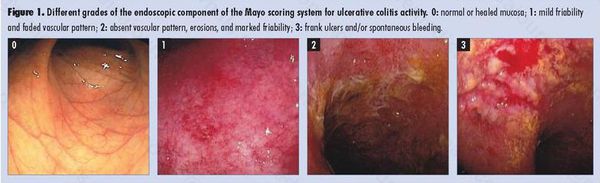
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
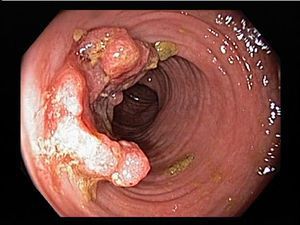
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
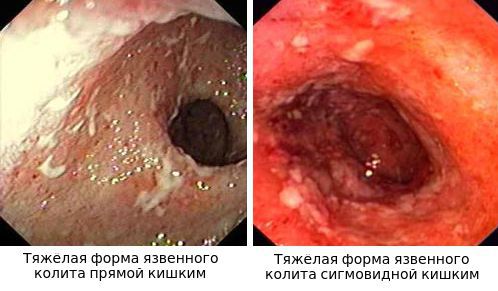
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
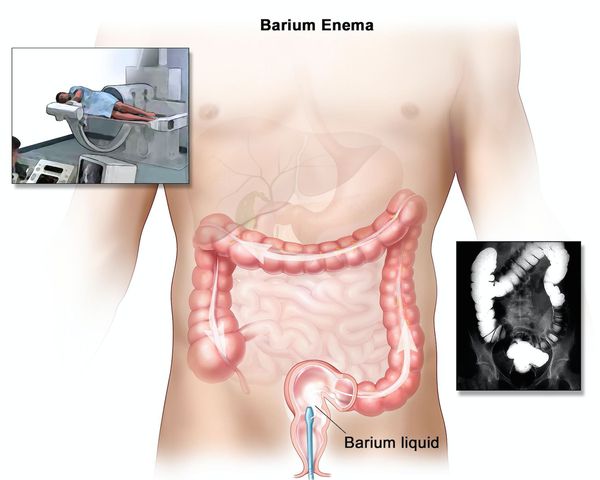
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
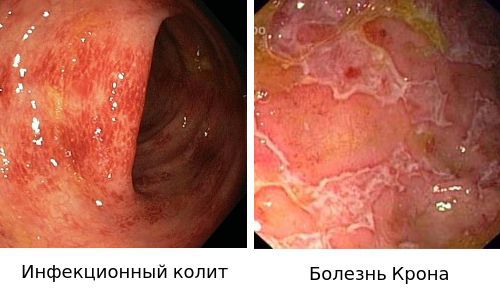
Дифференциальный диагноз:
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки;
- артериальная гипертензия;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
- отсутствие эффекта от консервативного лечения;
- развитие осложнений язвенного колита (кровотечение, перфорация, рак, токсическая дилатация толстого кишечника).
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
- эвентрация (выпадение кишечника через дефект в брюшной стенке );
- несостоятельность швов кишечных стом;
- серозный перитонит (воспаление брюшины);
- полисерозит;
- абсцессы брюшной полости;
- пневмония.
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.
Источник
Одно из ведущих мест в мире среди заболеваний желудочно-кишечного тракта занимает неспецифический язвенный колит. О нем стесняются говорить, бояться пойти к врачу, оттягивают решение проблемы до последнего. Вовремя не диагностированное заболевание может стать причиной серьезных осложнений и даже привести к летальному исходу, поэтому визит к проктологу необходим.
Что такое неспецифический колит
Диффузное воспалительное заболевание слизистой оболочки кишечника, протекающее с образованием кровоточащих язв и областей некроза, в медицине называют неспецифическим или эрозивно-язвенным колитом (сокращенно НЯК). Патология может возникнуть у людей любых возрастов и пола. Статистика указывает на то, что из 100 тысяч людей, заболевание возникает у 70 человек. Недолеченный колит имеет свойство рецидивировать.
Причины
Почему воспаляется кишечник, достоверно выяснить врачам до сих пор не удалось. Принято считать, что провоцировать развитие патологии могут следующие факторы:
- Неправильное питание. Злоупотребление алкоголем, жирной, острой, копченой пищей приводит к сбоям в работе желудочно-кишечного тракта и может послужить причиной развития язвенного колита, гастрита, панкреатита и других заболеваний пищеварительной системы.
- Онкологические заболевания. Если по результатам анализов было выявлено злокачественное новообразование в кишечнике, шанс развития язвенного колита значительно возрастает.
- Кишечные инфекции. Чаще воспаление толстого кишечника развивается у тех людей, которые недавно перенесли острое инфекционное заболевание.
- Генетическая предрасположенность. Если в семье один из родственников перенес язвенный колит, шанс получить заболевание по наследству возрастает в несколько раз.
- Аутоиммунные факторы. Собственные антитела, вырабатываемые иммунитетом, начинают атаковать здоровые клетки кишечника. Происходит подобное потому, что организм не воспринимает антигены, как собственные.
- Нарушение микрофлоры. В толстом кишечнике находится много бактерий, определяемых врачами как условно-патогенные. Это означает, что при нормальном функционировании организма они не несут угрозы для здоровья, но стоит снизиться иммунитету, появится нервное перенапряжение, как флора начнет активно размножаться, подавляя полезные бифидобактерии и конфликтуя с иммунной системой.
Классификация
Для удобства диагностирования заболевание принято разделять на несколько видов, которые зависят от места локализации воспаления, характера протекания и тяжести. По типу расположения выделяют следующие классы колита:
- Левосторонний или дистальный – поражается сигмовидная, прямая и нисходящая ободочная кишка. Клиническая картина начинается с сильной диареи, в каловых массах присутствуют примеси крови. Пациента беспокоят боли локализованные в нижней части живота слева.
- Субтотальный или панколит – воспаляется весь изгиб ободочной кишки. Пациента беспокоят частый понос с примесями крови, боли в нижней части живота, может присутствовать сильная потеря веса.
- Язвенный проктит – поражение ограничивается только слизистой оболочкой прямой кишки. Пациента преследуют болезненные позывы к дефекации без отхождения экскрементов, ректальное кровотечение.
- Проктосигмоидит – воспаляется прямая и нижняя часть (сигмовидная) толстого кишечника. Симптомы аналогичны проявления проктита.
- Тотальный или фульминантный – поражение охватывает весь кишечник. Это очень редкая и опасная для жизни форма колита. Пострадавший ощущает острую непрекращающуюся боль в животе, жалуется на обильную диарею. Иногда возможно обезвоживание и развитие шокового состояния.
По характеру течения заболевание подразделяется на острую и хроническую стадию. В редких случаях может развиться недифференцированный колит, который клинически протекает как воспаление кишечника, но диагностические тесты указывают на болезнь Крона. Все виды кишечной патологии могут протекать в нескольких формах:
- Легкая – кашицеобразный стул беспокоит менее 5 раз в сутки, количество крови и слизи в каловых массах незначительные.
- Средней тяжести – диарея проявляется 5–9 раз в сутки, в каловых массах отчетливо видны сгустки слизи и кровь.
- Тяжелая – жидкий стул более 9 раз за день, в каловых массах присутствует значительное количество крови, слизь и гной.
Симптомы
Клиническая картина зависит от характера и степени тяжести заболевания. Для острой формы язвенного колита характерно быстрое развитие с четко выраженной симптоматикой, при хроническом течении патологии признаки могут появляться постепенно. К общим локальным симптомам относятся:
- Дефекация с кровью, слизью, иногда примесями гноя. Кровавые сгустки чаще не смешиваются с калом, а покрывают его, как оболочка. Кровь имеет яркий красный оттенок, но иногда может быть темно-бордовой. К примеру, при других заболеваниях желудочно-кишечного тракта примеси крови в кале имеют черный цвет.
- Констипация или диарея. Жидкий стул – явный признак развития воспаления. Количество дефекаций за день может доходить до 20 раз, при этом походы в туалет часто сопровождаются острой болью. Констипация (запор) возникает только, если воспалительный процесс ограничен на уровне прямой кишки.
- Боль и вздутие живота. Болевые ощущения локализуются в нижней части живота, при этом многие пациенты описывают их как резкие покалывания или колики (откуда и пошло название болезни). Если же неприятные ощущения усиливаются, это свидетельствует о прогрессировании патологии. Вздутие живота присутствует после принятия пищи и только в нижней части.
Примерно в 10 % случаев у пациентов помимо общих симптомов присутствуют внекишечные проявления неспецифического язвенного колита. К ним относятся:
- повышение температуры тела до 38 °С (лихорадка наблюдается только при тяжелых формах колита);
- общая слабость;
- потеря аппетита;
- снижение веса;
- боли в суставах и мышцах;
- нарушение водно-электролитного баланса, проявляющееся в сбоях работы почек и сердца;
- воспалительные заболевания глаз – увеит, иридоциклит, склерит, ирит;
- васкулит – воспаление сосудов;
- воспалительное поражение кожных покровов – узловатая эритема, гангренозная пиодермия;
- стоматит – воспаление слизистой оболочки рта.
Хронический
Длительное течение заболевания характеризуется гиперемией (переполнением кровью сосудов кровеносной системы) оболочки кишечника. При этом нарушается сосудистый рисунок, по линии прохождения кровеносных артерий обнаруживаются эрозии и кровоточащие трофические язвы. Хронический неспецифический колит протекает на фоне длительного расстройства стула. В период обострения акты дефекации могут доходить до 20 раз в сутки. Иногда острый понос сменяется длительным запором. В периоды ремиссии возможны и иные симптомы, к которым относятся:
- повышенное газообразование;
- монотонная ноющая боль в нижней части живота;
- неврологические расстройства – быстрая утомляемость, апатия, раздражительность, чрезмерное потоотделение (гипергидроз);
- урчание в животе;
- болезненность отдельных сегментов кишечника, проявляющаяся при пальпации.
Острый
Симптомы неспецифического язвенного колита в острой стадии возникают внезапно и характеризуются бурным проявлением. Жидкий стул учащается, в нем присутствует кровь, во время дефекации больной испытывает боль. Из-за острого поноса быстро прогрессируют электролитные нарушения:
- обезвоживание;
- слабость;
- снижение зрения;
- гипотония (снижение артериального давления);
- глазные симптомы – снижение зрения, воспаление слизистой оболочки глаза;
- головокружение;
- аритмия (нарушение частоты и ритмичности сердечных сокращений);
- интоксикация (отравление организма).
Осложнения
Язвенный колит – опасное кишечное заболевание, требующее немедленного лечения. При длительном течении патологии могут развиться следующие осложнения:
- Мегаколон – токсическое увеличение толстой кишки. Считается, что обострение состояния связано с избытком в организме оксида азота, который блокирует рецепторы гладкой мускулатуры кишечника и вызывает расслабление мышечного слоя. Стенки кишечника постепенно расширяются, истончаются, что со временем приводит к разрыву оболочки с последующим развитием перитонита.
- Анемия – снижение уровня эритроцитов и гемоглобина в крови. Нарушение развивается из массивного кровотечения и может закончиться ортостатическим коллапсом (состояние, при котором резкая смена положения тела приводит к падению артериального давления).
- Малигнизация – озлокачествление здоровых волокон ткани. Появляется на месте воспаления кишечника в виде опухоли.
- Присоединение вторичных инфекций. Воспаление всегда приводит к нарушению микрофлоры. Такая слизистая является хорошей средой для развития патогенных микроорганизмов, что значительно ухудшает течение болезни.
- Гнойные осложнения. Возникают при отсутствии какого-либо лечения. Чаще диагностируется парапроктит – острое гнойное воспаление жировой клетчатки вблизи кишечника. Лечится такая патология только хирургически.
Диагностика
При появлении любых из вышеописанных симптомов стоит немедленно обратиться за медицинской помощью. Врач проведет физикальный (внешний) осмотр пациента, пальпацию живота, выслушает жалобы. Для уточнения предварительного диагноза будут назначены лабораторные методы диагностики, к которым относятся:
- Общий и биохимический анализ крови. Результаты выявят анемию, лейкоцитоз (повышение уровня лейкоцитов), снижение кальция, магния, альбуминов.
- Иммунологическое исследование венозной крови. При язвенном колите в крови будут присутствовать цитоплазматические антитела, что свидетельствует о ненормальном иммунной реакции.
- Ректосигмоидоскопия (капсульная эндоскопия) – обследование кишечника специальной капсулой с видеокамерой. Анализ проводят при помощи введения эндоскопа через задний проход. Диагностика помогает увидеть изменения, оценить тяжесть протекания болезни, обнаружить злокачественные опухоли.
- Копрокультура (анализ кала) – показывает наличие патогенных бактерий в кишечнике.
- Рентген брюшной полости необходим для подтверждения или отклонения предположений о перфорации или других осложнений язвенного колита. Иногда рентгеновские снимки делают с контрастом (раствором сульфата бария и воздухом). Такая процедура называется ирригоскопия. Она помогает выявить опухоли, воспалительные изменения слизистой оболочки, язвы.
- Колоноскопия – эндоскопический метод исследования все отделов кишечника. Используется для определения обширности воспалительного процесса и с целью исключения возможных осложнений.
Лечение язвенного колита
Так как достоверные причины развития воспаления кишечника остаются неясными, лечение заболевания проводят симптоматически. Главная цель, которую стремятся реализовать лечащие врачи – снизить остроту проявления симптомов, снять воспаление, остановить диарею, и предотвратить развитие серьезных осложнений. Для достижения этих результатов используют комбинированный подход к проблеме:
- Меняют рацион питания пациента, выбирая как можно более щадящую диету. Если болезнь находится в острой стадии, больного полностью ограничивают в пище, чтобы не травмировать кишечник. После перехода болезни в стадию ремиссии рацион постепенно расширяют, отдавая предпочтение белковой пище.
- Назначают физиотерапевтические процедуры. При воспалении кишечника хорошо зарекомендовали себя методики лечебного воздействия переменным, постоянным и модулированным током – диадинамотерапия, СМТ-терапия, интерференцтерапия.
- Используют медикаментозные средства – антибиотики, обезболивающие, стероиды. Выбор лекарств и схемы приема остаются за врачом.
- Когда нет бурного течения воспалительного процесса, назначают лекарственные клизмы с пенообразным составом. Это могут быть растворы фталазола, колларгола, водная смесь с бальзамом Шостаковского. При разрешении врача для клизм можно настоять травы. Хорошо зарекомендовали себя отвары из полевого хвоща, семян шиповника, ромашки и коры дуба, листьев березы.
- Хирургическое лечение используется, если методы консервативной терапии не принесли ожидаемых результатов или нельзя продолжить принимать препараты либо развились кишечные осложнения.
Препараты
Лечение неспецифического язвенного колита начинают с использования препаратов, снимающих воспаление кишечника и заживляющих мелкие трещины и раны. Предпочтение отдают следующим противовоспалительным средствам:
- Лекарствам, содержащим 5-ацетилсалициловую кислоту – Месакол, Кансалазин. Хорошо снимают воспаление при язвенном колите таблетки и суспензия Сульфасалазин с активным действующим веществом месалазин. Препарат назначают для лечения обострений и в качестве профилактики. Суточную дозу и длительность приема устанавливает врач. Все лекарственные формы Сульфасалазина противопоказаны при тяжелых заболеваниях печени/почек, нарушениях свертываемости крови, при язве желудка или кишечника. Во время лечения возможны: тошнота, потеря аппетита, метеоризм, кожная сыпь, головная боль.
- Кортикостероидные средства – Преднизолон, Будесонид. Гормональные препараты способны снять воспаление в любой части кишечника, но они имеют ряд противопоказаний и могут вызывать разнообразные побочные эффекты (ночная потливость, рост волос на лице, бессонница, высокое артериальное давление). Такие лекарства назначают только в случае тяжелого или среднетяжелого колита и сроком на 1–2 месяца.
- Иммунодепрессанты – Циклоспорин-А, Азатиоприн, Метотрексат, Инфликсимаб, Азатиоприн. Они также способны снизить воспаление, но действуют не напрямую, а путем подавления иммунной реакции организма. Иммунодепрессанты не назначаются детям, беременным женщинам, в период лактации. Во время лечения данные лекарства могут вызвать чувство усталости, головную боль, нарушение зрения, тошноту со рвотой.
В дополнение к противовоспалительным средствам используют препараты, которые помогают облегчить симптомы. В зависимости от тяжести течения патологии лечащий врач назначает одно или несколько следующих лекарств:
- Противодиарейные – Лоперамид, Имодиум. Медикаменты способствуют восстановлению нормального стула, препятствуют интоксикации и сильному обезвоживанию организма. Использование антидиарейных средств возможно только после консультации с врачом, потому как они способны повышать шансы развития мегаколона.
- Обезболивающие – Ацетаминофен, Тайленол, Панадол. Они помогают облегчить акт дефекации, снимают боль внизу живота. При язвенном колите категорически запрещено использовать нестероидные противовоспалительные средства, такие как Ибупрофен, Аспирин.
- Витамины и препараты железа – Тотема, Феррум-Лек, Алфавит Классик, Витрум. Назначаются после купирования кровотечения для восполнения гемоглобина и предотвращения развития железодефицитной анемии.
- Антибиотики широкого спектра – Цифран, Ципрофлоксацин, Цефтриаксон. Назначаются для снижения температуры тела и борьбы с инфекцией. Выбор лучшего лекарства, дозировки и длительности его приема остается за врачом.
Диета
В разгар проявления клинических симптомов рекомендован полный отказ от какой-либо пищи, разрешена только вода. В период угасания пациентов переводят на специальное лечебное питание. Цель такой диеты – снизить раздражение слизистой оболочки кишечника, прекратить диарею, предотвратить развитие анемии. Из рациона полностью исключаются продукты, содержащие грубую клетчатку, острые, жареные, кислые блюда, алкогольные напитки и еще:
- молочная продукция;
- грибы;
- жирные сорта мяса или рыбы;
- майонез, кетчуп, горчица;
- специи;
- фрукты – киви, курага, сливы, инжир, дыни;
- сырые овощи;
- бобовые культуры;
- кукуруза;
- крупы – пшенная, ячневая, гречневая, овсяная;
- варенье и сладкие сиропы;
- копчености;
- соленья или маринады;
- квас, морс, газированная вода;
- кофе;
- орехи.
Все блюда готовят на пару, отваривают или запекают (в редких случаях допустима обжарка на сухой сковороде без масла), к столу пища подается в теплом перетертом виде. Рекомендуется включить в рацион следующие продукты питания:
- фрукты и ягоды – бананы, груши, клубнику и прочее;
- слизистые каши – манная, рисовая;
- нежирные сорта мяса – говядину, курицу (без кожи), кролика;
- свежевыжатые соки;
- субпродукты;
- морепродукты;
- сыры;
- яйца;
- творог;
- отвары из трав и кисели;
- вчерашний пшеничный хлеб, несдобная выпечка, печенье.
Прогноз и профилактика НЯК
Разработанных методов профилактики для предотвращения развития язвенного колита сегодня не существует. Во избежание рецидивов рекомендуется строго соблюдать диету, снизить количество стрессовых ситуаций, регулярно проходить обследование. Пациентам с колитом в анамнезе необходимо раз в год проходить курортно-санаторное
