Как вылечить синдром надгортанника
Над статьей доктора
Бутова А. Ю.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
Дата публикации 31 августа 2020Обновлено 31 августа 2020
Определение болезни. Причины заболевания
Острый эпиглоттит — это воспаление верхних дыхательных путей с вовлечением надгортанника и окружающих тканей гортаноглотки. Заболевание опасно для жизни, сопровождается затруднённым дыханием и возможными осложнениями: септическим шоком, окологлоточной флегмоной, медиастинитом, реже менингитом и перикардитом [6][7].
Название заболевания образовано от латинского обозначения надгортанника — epiglottis. Синонимы эпиглотитта в англоязычной литературе: supraglottis — супраглоттит и supraglottis laringitis — верхнеглоточный ларингит.
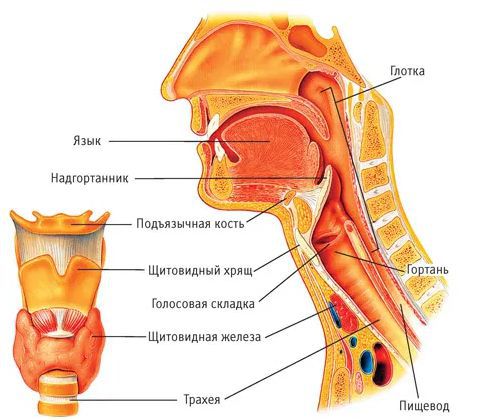
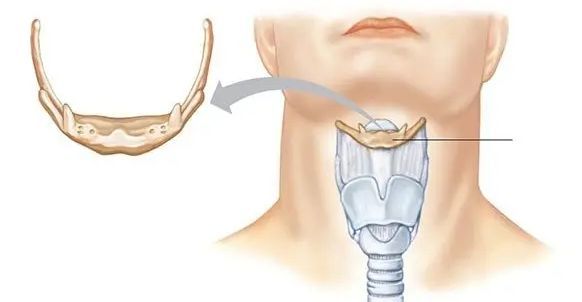
Надгортанник — это эластичный хрящ гортани, находящийся на перекрёсте дыхательных и пищевых путей. Его слизистая плотно сращена с хрящевой тканью. Поэтому в начале заболевания возникает воспаление слизистой оболочки надгортанника по типу отёка, а затем в процесс вовлекается хрящ — развивается хондроперихондрит. Объём надгортанника увеличивается, и создаётся механическая преграда для прохождения струи воздуха в лёгкие. В дальнейшем могут развиваться септические осложнения, что приводит к тяжёлым исходам заболевания [1][2][7].
Причины эпиглоттита:
- неинфекционные факторы — травматические (твёрдая пища, рыбья кость и т. д.), термические и химические повреждения, некоторые заболевания кровеносной и лимфатической систем (серповидно-клеточная анемия, агаммаглобулинемия, лимфогранулематоз);
- инфекционные факторы (бактериальная инфекция, реже — вирусная и крайне редко — грибковая) [7].
Из бактериальных возбудителей при заболевании чаще всего выявляют: гемофильную палочку типа b (Hib), бета-гемолитический стрептококк группы А (БГСА), золотистый стафилококк, пневмококк, менингококк, энтеробактер.
У пациентов с ослабленным иммунитетом вызвать острый эпиглоттит могут различные бактериальные, вирусные и грибковые организмы [2]. Тяжелее всего протекает заболевание, вызванное гемофильной инфекцией.
Эпиглоттит не имеет сезонности. Им болеют дети и взрослые. Мужчины заболевают в 1,5-2 раза чаще, чем женщины. У детей заболевание протекает более остро и тяжело. Частота острого эпиглоттита у взрослых составляет 1-3 случая на 100 000 человек [5].
Заболеваемость среди детей в последние годы снизилась. Это связано с введением плановой вакцинации от гемофильной палочки типа b, которая началась в 1980-х годах [1]. Заболеваемость среди детей до 5 лет в Англии и Уэльсе после начала вакцинации от HIB-инфекции уменьшилась с 35,5 до 0,06 случаев на 100 000 детей [13].
По мере снижения доли гемофильной инфекции, как причины развития эпиглоттита, возросло число случаев заболевания, вызванных БГСА, пневмококком и другими микроорганизмами [1].
Факторы риска эпиглоттита у взрослых:
- хронические заболевания верхних и нижних дыхательных путей — назофарингит, тонзиллофарингит, трахеобронхит, хроническая обструктивная болезнь лёгких (ХОБЛ);
- серповидно-клеточная анемия;
- агаммаглобулинемия (генетически обусловленный иммунодефицит);
- лимфогранулематоз (онкологическое заболевание лимфатической системы);
- сахарный диабет;
- гастроэзофагеальный рефлюкс;
- ослабленный иммунитет;
- состояние после химиотерапии;
- удаление селезёнки [7].
Факторы риска у детей:
- недостаточный или избыточный вес;
- рахит;
- неврологическая патология раннего возраста, перинатальная энцефалопатия;
- отсутствие иммунизации к HIB;
- иммунодефицитные состояния;
- возраст от 6 месяцев до 4-5 лет;
- профилактические прививки, совпадающие по времени с развитием заболевания;
- неблагоприятный аллергический фон [7].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы эпиглоттита
Основные симптомы заболевания:
- высокая температура тела (до 38-39 °С);
- боль при глотании (одинофагия);
- нарушение акта глотания, боль за грудиной, ощущение жжения при глотании (дисфагия);
- чувствительность или умеренная болезненность при ощупывании передне-боковой поверхности шеи;
- повышенное слюноотделение и слюнотечение;
- изменение голоса на более приглушённый (дисфония).
Для детей характерно:
- более выраженная интоксикация;
- быстрое нарастание одышки, шумное дыхание с затруднённым вдохом, от первых симптомов болезни до нарастания обструкции (одышки) может пройти всего 3-5 часов;
- ребёнок часто испуган и обеспокоен своим состоянием;
- иногда присутствует редкий, сухой кашель.
При ухудшении общего состояния из-за развития воспалительного процесса появляются:
- акроцианоз (синюшная окраска кончика носа, губ, ушных раковин);
- шумное дыхание;
- потливость и бледность кожных покровов;
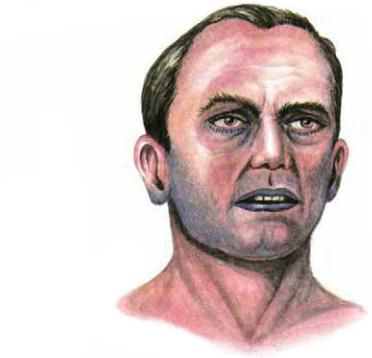
- вынужденная поза: полусидя, с вытянутой вперёд шеей, пациент “хватает воздух ртом”;
- голос становится тише;
- сложно проглотить даже слюну [7].
Патогенез эпиглоттита
Повреждение слизистой оболочки верхних дыхательных путей приводит к тому, что бактерии, колонизирующие носоглотку, распространяются и инфицируют глубокие слои прилежащих тканей. Распространению процесса способствуют сообщающиеся между собой многочисленные лимфатические пути в гортаноглоточном пространстве.
Отёк на слизистую надгортанника может переходить с воспалённой язычной миндалины и с нижних полюсов глоточных миндалин.
Анатомические образования, прилежащие к надгортаннику, как правило, тоже вовлекаются в воспалительный процесс. Из-за увеличения проницаемости сосудов жидкость из сосудистого русла попадает в подслизистое пространство. Просвет гортаноглотки сужается. Железы в гортани также усиленно вырабатывают слизь. Болевой синдром и перекрытие просвета пищевода увеличенным надгортанником не позволяют проглотить слюну в полном объёме, появляется слюнотечение. По мере увеличения размеров надгортанника уменьшается пространство для прохождения воздуха в лёгкие, нарастает сужение просвета гортани.
Бактериальные возбудители выделяют в сосудистое русло токсины, под воздействием которых нарушаются проницаемость лёгочных капилляров и целостность альвеолярного эпителия. Вследствие этого часть жидкости перемещается из сосудистого русла в альвеолярное пространство лёгких. Обмен газов ещё сильнее ухудшается и приводит к недостаточному снабжению кислородом всех систем и органов. В результате возможен сепсис и полиорганная недостаточность — невозможность внутренних органов выполнять значимые для организма функции [8].
У детей из-за узости дыхательных путей и быстрой реактивности организма в ответ на присутствие возбудителя распространены острые стенозы (нарушение дыхания) [9].
Классификация и стадии развития эпиглоттита
В России применяют классификацию эпиглоттита, основанную на сменяющих друг друга фазах воспаления:
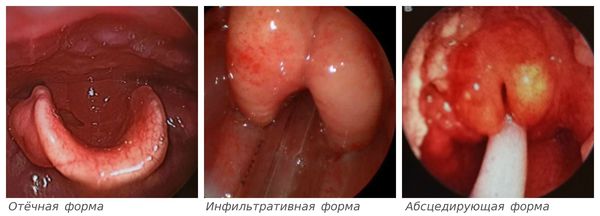
- Отёчная форма — начальный ответ организма на присутствие инфекционного агента. Он характеризуется повышением температуры (от 37,1 до 38, 0 °С и выше), болями в горле при глотании, средне-тяжёлым состоянием. Надгортанник увеличивается в размерах за счёт отёка слизистой оболочки.
- Инфильтративная — промежуточная форма развития каскада воспалительных реакций. Температура тела повышена, боли в глотке усиливаются, нарастает слюнотечение и ощущение нехватки воздуха. При осмотре надгортанник увеличен, в его тканях наблюдается скопление крови и лимфы (инфильтрация).
- Абсцедирующая — формирование гнойного воспаления надгортанника, выраженное развитие интоксикационного синдрома, приводящее к изменениям уже в отдалении от первичного очага. Отмечается значительное недомогание и лихорадка, слизистая полости рта сухая, язык обложен серым налётом, выраженное слюнотечение, дыхание шумное, возможна вынужденная поза с шеей, выдвинутой вперёд, облегчающая дыхание. При осмотре сквозь напряжённую и покрасневшую слизистую надгортанника просвечивает гнойный секрет [7].
Осложнения эпиглоттита
Основные осложнения эпиглоттита:
- Смерть от удушья (асфиксия) — увеличенный надгортанник механически перекрывает доступ кислорода в лёгкие. Встречается в 1-3,3 % случаев [6].
- Церебральная гипоксия. Из-за нарушения дыхания уменьшается концентрация кислорода в крови и снижается его поступление в мозг. Это приводит к неизбежным и порой необратимым изменениям в тканях головного мозга.
- Пневмония — поражение лёгочной ткани. Причиной пневмонии могут стать возбудители, которые вызывают эпиглоттит, например гемофильная палочка.
- Менингит — воспаление оболочек головного и спинного мозга, чаще гемофильной природы.
- Пневмоторакс — разрыв стенки концевых отделов лёгких (альвеол) с поступлением воздуха в плевральную полость (пространство кнаружи от лёгких). Этот воздух “давит” на лёгкое, и дыхание становится ещё более затруднённым.
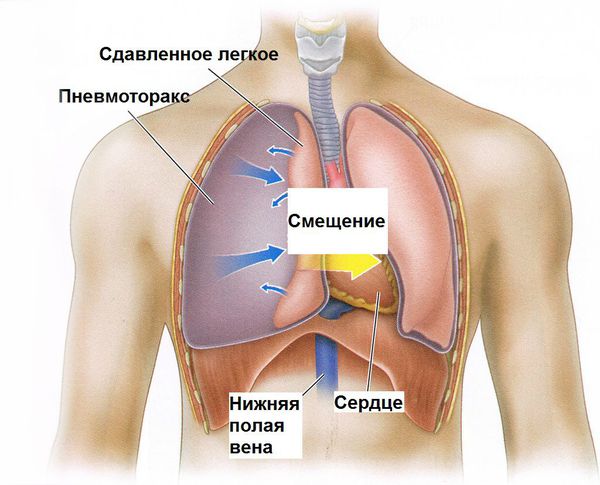
- Абсцесс надгортанника — ограниченное гнойное воспаление надгортанного хряща.
- Вторичные воспалительные реакции близлежащих тканей: паратонзиллит (воспаление околоминдаликовой клетчатки), парафарингит (воспаление окологлоточного пространства), медиастенит (воспаление в средостении).
- Сепсис — повреждение собственных тканей и органов при ответе организма на инфекцию [7].
Диагностика эпиглоттита
При сборе анамнеза следует исключить травмирующие факторы и уточнить, через какое время после появления первых признаков заболевания пациент обратился к врачу.
Степень сужения дыхательных путей можно определить по следующим проявлениям:
- вынужденная поза (сидя, наклонившись вперёд на прямых руках, шея вытянута, рот открыт, подбородок и язык выступают);
- выраженность одышки;
- шумное дыхание;
- слюнотечение;
- больной возбуждён и беспокоен;
- взрослые пациенты испытывают боль при ощупывании передней поверхности шеи на уровне подъязычной кости.
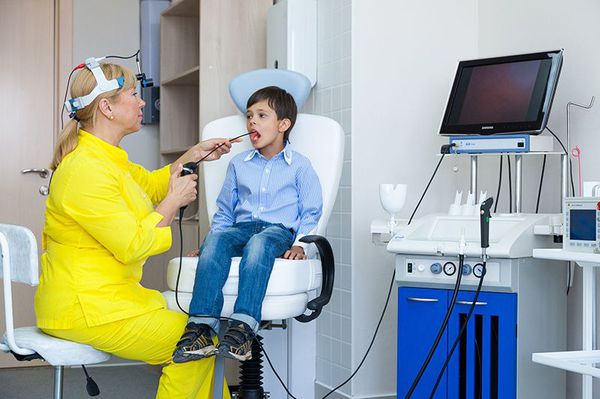
Визуальный осмотр ротоглотки позволяет увидеть воспалённый, опухший, красный надгортанник и подтвердить диагноз. Но осмотр следует проводить крайне аккуратно, чтобы не привести к полному перекрытию дыхательных путей.
При наличии признаков стеноза (нарушение дыхания) проведение инструментальных диагностических процедур следует отложить до возобновления проходимости дыхательных путей и достижения достаточной оксигенации — степени насыщения (сатурации) крови кислородом. Оксигенацию контролируют методом пульсоксиметрии, показатель сатурации должен быть не менее 92 %.
Когда дыхательные функции восстановлены, выполняют:
- Рентген боковой поверхности шеи или компьютерную томографию шеи.
- Эндоскопическую фиброларингоскопию — осмотр гортаноглотки с помощью оптики. На случай ухудшения состояния исследование проводится в кабинетах c оборудованием для экстренной интубации, коникотомии или трахеотомии (манипуляций по созданию соустья для прохождения воздуха в трахею путём прокола или разреза передней поверхности шеи).
- Ларингоскопию (осмотр гортани). Детям ларингоскопию при необходимости проводят под наркозом [9].
- УЗИ — позволит оценить изменения надгортанника и регионарных лимфатических узлов шеи.
- Лабораторные исследования — клинический и биохимический анализы крови, кислотно-щелочное состояние крови, культуральный посев крови для выделения возбудителя, мазки из носоглотки на флору.
Дифференциальная диагностика:
- круп (более плавное начало, сезонность, связанная с холодным временем года, лающий кашель, отсутствие слюнотечения и дисфагии);
- аспирация — попадание в дыхательные пути инородного тела;
- бактериальный трахеит;
- инородное тело гортани;
- заглоточный, реже боковоглоточный и паратонзиллярный абсцессы;
- аллергический отёк Квинке;
- травма шеи и гортани с кровоизлияниями;
- выраженное воспаление в ротоглотке при инфекционном мононуклеозе, дифтерии, ангине Людвига [9].
Лечение эпиглоттита
Пациенты с признаками дыхательной недостаточности должны находиться под круглосуточным контролем медперсонала в отделении интенсивной терапии [6].
Основная задача лечения — поддержание проходимости верхних дыхательных путей. Одновременно с обеспечением вентиляционной функции пациент внутривенно получает антибактериальные препараты. В большинстве случаев при постоянном медицинском наблюдении можно обойтись без искусственной вентиляции лёгких (ИВЛ) [1].
В качестве антибактериальной терапии применяют:
- цефалоспорины 3-го поколения;
- карбапенемы;
- возможна комбинация с защищёнными пенициллинами — такие препараты состоят из антибиотика и веществ-ингибиторов, которые блокируют микробный фермент, разрушающий антибиотик [10].
При тяжёлых формах септических осложнений назначают внутривенное введение иммуноглобулинов.
Детям младшего возраста часто проводят профилактическую назотрахеальную интубацию — постановка дыхательной трубки в трахею через носовой ход. Интубация нужна для поддержки дыхания до стабилизации состояния и восстановления дыхательной функции.
У детей старше 12 лет и взрослых при необходимости проводится оротрахеальная интубация — трубка вводится в трахею через полость рта, гортань и между голосовыми связками. Процедуру проводят до восстановления сатурации до 92 % и выше.
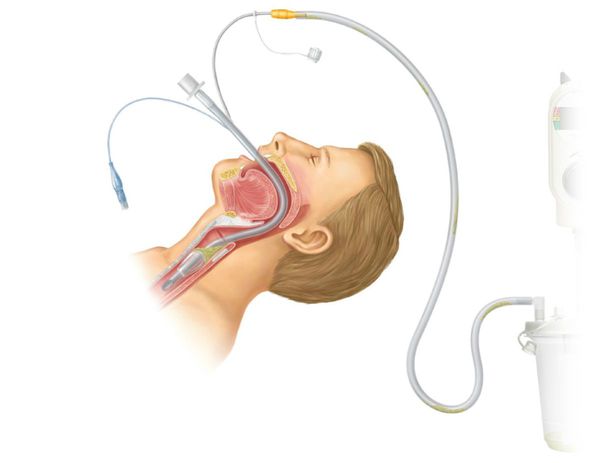
Если от начала заболевания до развёрнутой картины прошло около 24 часов, а также при круглосуточном наблюдении и сужении надглоточных путей менее чем на 50 %, возможно ведение пациента без интубации.
Среди детей, которые изначально обходились без интубации, до 10-20 % пациентов в конечном итоге может потребоваться установка “искусственных дыхательных путей”. Доля взрослых с эпиглотиттом без интубации составляет 70-96 % [6].
Исходно нуждающихся в искусственной вентиляции лёгких от 3 до 8 % [3]. Интубация обычно длится 2-3 дня. По мере снижения температуры, уменьшения отёка в гортаноглотке и восстановления оксигенации крови проводят экстубацию (прекращение ИВЛ).
Если эндотратрахеальная интубация безуспешна, то проводят трахеотомию с последующей ИВЛ. Она требуется менее чем в 5 % случаев.
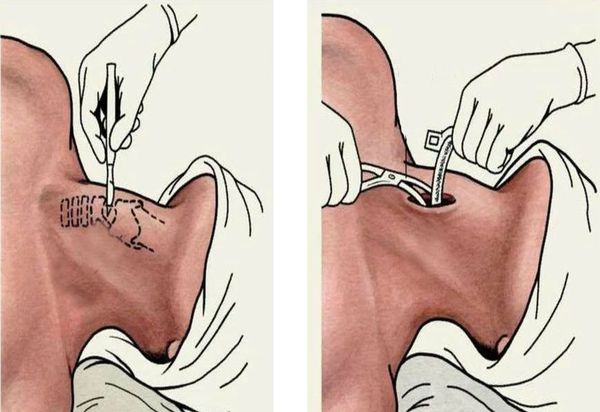
При абсцедирующей форме острого эпиглоттита производится вскрытие абсцесса надгортанника под местной анестезией (у взрослых). Если операция проведена в начале заболевания, это часто улучшает дыхание и позволяет воздержаться от интубации. С началом септических проявлений вскрытие абсцесса проводится уже после предварительной интубации. В раннем детском возрасте вскрытие абсцесса осуществляется всегда после предварительной интубации [11][12].
Также при лечении эпиглоттита применяют ингаляционную терапию с помощью небулайзера с глюкокортикостероидами, бронхолитиками и муколитиками.
По мере стабилизации состояния пациент переводится из палаты интенсивной терапии в профильное отделение для продолжения лечения.

Прогноз. Профилактика
Без лечения высока вероятность смертельных исходов от асфиксии или полиорганной недостаточности на фоне септического состояния. При своевременном лечении прогноз более благоприятный. Смертность среди детей составляет менее 1 %, среди взрослых — до 3,3 % [6].
Специфическая профилактика эпиглотитта состоит в вакцинации от гемофильной инфекции типа В. В России введение вакцины от гемофильной инфекции типа В занесено в Национальный календарь прививок только с 2011 года. Вакцинация проводится менее длительный период, чем в Европе и Америке, и охватывает не всех детей. Поэтому в России частота заболеваний среди детей пока превалирует над взрослыми. Но случаев эпиглоттита становится гораздо меньше, и течение болезни носит более лёгкий характер.

Существуют различные торговые марки вакцин:
- Акт-Хиб и Хиберикс — коньюгированные вакцины;
- Инфанрикс-Гекса и Пентаксим — комбинированные препараты.
Конъюгированная вакцина — это препарат, в составе которого к полисахаридной составляющей, полученной из возбудителей инфекции, добавляют белковый носитель. В такой комбинации действие вакцины усиливается.
Комбинированные вакцины защищают сразу от нескольких инфекций. Например вакцина Инфанрикс-Гекса, станет мерой профилактики дифтерии, столбняка, коклюша, гепатита В, полиомиелита и заболеваний, вызванных гемофильной инфекцией типа B.
Курс первичной иммунизации зависит от того, в каком возрасте начата вакцинация. Например иммунизация вакциной Акт-ХИБ состоит из трёх доз, вводимых в три, четыре с половиной и шесть месяцев жизни. Ревакцинацию проводят в 18 месяцев.
При начале вакцинации в возрасте от 6 до 12 месяцев делают две инъекции с интервалом в один месяц. Ревакцинацию проводят однократно в возрасте 18 месяцев.
При начале иммунизации в возрасте от года до пяти лет вакцину вводят однократно.
С уменьшением числа заболевших эпиглоттитом гемофильной этиологии выросла доля других инфекционных агентов, вызывающих данную патологию. Так, стало больше случаев пневмококкового эпиглоттита.
В Национальном прививочном календаре России вакцинация от пневмококковой инфекции утверждена в 2014 году. Используются различные препараты. Например:
- Конъюгированная вакцина Превенар. Схема с кратностью вакцинации и ревакцинации у детей зависит от возраста, в котором проведён первичный ввод вакцины (начало с двух месяцев и далее). Препарат применяют также и для взрослых.
- Полисахаридная вакцина Пневмо 23 и Пневмовакс 23 — применяются у детей с двухлетнего возраста. Иммунитет после введения вакцины сохраняется до 5 лет, по показаниям возможна ревакцинация. Применяют у взрослых в группе риска.
Меры неспецифической профилактики:
- соблюдение режима труда и отдыха;
- закаливание организма;
- регулярные физические нагрузки;
- полноценное и сбалансированное питание;
- отказ от вредных привычек (курения и употребления алкоголя).
Источник
Ларингит, фарингит и эпиглоттит — это три чем-то схожих между собой заболеваний. Характеризуются они воспалением гортани, глотки и надгортанника соответственно. Развиться каждое из заболеваний может в разном возрасте, как у взрослого, так и ребенка. Каждая патология, в независимости от общей схожести, в виду воспалительного процесса в гортанной зоне, имеют разное лечение, свою симптоматику и даже причины развития.
Ларингит ↑
Воспаление гортани или ларингит — это распространенное заболевание, которое может развиться по ряду причин, среди них:
- инфекции. Это самая частая причина, инфекция может быть первичной или вторичной. Первичная
 инфекция возникает в результате попадания вируса или бактерии непосредственно на стенку гортани. Вторичная инфекция развивается вследствие ранее существующего заболевания, например, гайморита или тонзиллита. Чаще всего гортань поражают стафилококки, стрептококки, вирус гриппа или кори, а также риновирусы;
инфекция возникает в результате попадания вируса или бактерии непосредственно на стенку гортани. Вторичная инфекция развивается вследствие ранее существующего заболевания, например, гайморита или тонзиллита. Чаще всего гортань поражают стафилококки, стрептококки, вирус гриппа или кори, а также риновирусы; - физическое воздействие. В этом случае причиной ларингита может стать употребление слишком холодных напитков, также вдыхаемый холодный воздух или чрезмерная нагрузка на голосовые связки при пении или крике. К физическим причинам нередко присоединяются и инфекции;
- аллергическая реакция. Ларингит на почве аллергии может развиться, как у ребенка, так и взрослого. Причиной аллергической реакции может стать: пыль, дым, химические вещества, например, от чистящих средств, попавшие в горло, также реакция на определенные продукты: яйца, шоколад и т.д.;
- проблемы в работе ЖКТ, а именно гастроэзофагальный рефлюкс, когда содержимое желудка выбрасывается обратно в пищевод, гортань и глотку. В результате этого, повышенная кислотность содержимого обжигает стенки гортани и вызывает ее воспаление.
Воспаление слизистой оболочки гортани вызывает ряд неприятных симптомов, среди них:
- самый частый симптом, который мгновенно отличает ларингит от фарингита — это охриплость и сиплость голоса. Так как голосовые связки находятся в среднем отделе гортани по задней ее стенке, они неизбежно вовлекаются в процесс и отображается это в виде изменения голоса и даже временной афонии;
- боль в области гортани, чувство ссадины или наличия инородного тела в гортани, с постоянным желанием откашляться;
- сильный кашель, преимущественно с отхождением мокроты. В случае с инфекцией, часто кашель при ларингите является симптомом не только этой болезни, но и сопутствующих патологий, например, бронхита или трахеита;
- затрудненное дыхание. Этот симптом связан с отечностью гортани;
- общее состояние в виде повышения температуры и недомогания характерно при инфекционном ларингите и при этом практически всегда отсутствуют при других формах.
 У ребенка развитие ларингита более опасно. Данная опасность кроется в возможном возникновении стенозе, то есть перекрытии дыхательных путей в результате отека гортани.
У ребенка развитие ларингита более опасно. Данная опасность кроется в возможном возникновении стенозе, то есть перекрытии дыхательных путей в результате отека гортани.
Также, следует отметить, что у ребенка симптомы ларингита выражены более остро, воспаление гортани у них сопровождается:
- выраженным отеком;
- затрудненным дыханием, вплоть до приступа асфиксии;
- боль при глотании, за счет чего у ребенка значительно снижен аппетит;
- посинение носогубного треугольника, как следствие удушья;
- лающий кашель и др.
Как правило, в случае болезни у ребенка требуется госпитализация в медицинское учреждение, так как высок риск развития осложнений в виде стеноза гортани.
Лечение ларингита прописывается индивидуально, в зависимости от того у кого он возник у ребенка или взрослого, а также какую природу имеет: инфекционную или аллергическую, и от типа течения: хронический или острый ларингит.
В случае с инфекционным ларингитом, его лечить необходимо при помощи антибиотиков, чаще всего назначают:
- Амоксициллин;
- Цефуроксим;
- Ципрофлоксацин и др.
При аллергической форме в первую очередь лечение начинается с устранения аллергического агента, который вызывает ларингит. Далее назначаются антигистаминные препараты:
- супрастин;
- тавегил;
- диазолин.
Также показаны:
- ингаляции, паровые или при помощи небулайзера. Проводить процедуру можно с раствором соды или щелочной минеральной водой, также травяными отварами или специальными растворами муколитиков;

- полоскания горла. Данная процедура также важна в лечении ларингита инфекционного характера, так как позволяет утилизировать инфекцию. Полоскать горло можно специальными антисептическими растворами, отварами трав, раствором соли или соды;
- горячие ножные ванны. Они хорошо дают отток крови от верхней части туловища, к ногам, тем самым уменьшают отек, но данная процедура противопоказана при высокой температуре.
Помимо этого, важно придерживаться основных рекомендаций во время лечения заболевания:
- диета, отказаться от слишком острых, соленых и кислых блюд;
- водный баланс, выпивать в день достаточное количество теплой жидкости, чай, молоко, травяные отвары и др.;
- в помещении поддерживать подходящий микроклимат. Не допускать сухости воздуха, он должен быть достаточно влажным, так как слизистая гортани и без того пересушена;
- исключить алкоголь и курение.
Фарингит ↑
Воспаление глотки или фарингит может быть как отдельным заболеванием, так и симптомом одной из других патологий, таких как ОРВИ, грипп, ОРЗ и др.
Основной причиной фарингита является инфекция, чаще вирусная, реже бактериальная. Спровоцировать фарингит могут такие вирусы:
- герпес;
- грипп;
- риновирус;
- аденовирус и др.
- Также бактерии и грибы:
стафилококк; - стрептококк;
- грибок рода Кандида.
 Возможно развитие и аллергической формы фарингита, в этом случае провоцирует заболевание аллерген, разного рода, например, химикаты, попавшие в горло, дым или определенные продукты.
Возможно развитие и аллергической формы фарингита, в этом случае провоцирует заболевание аллерген, разного рода, например, химикаты, попавшие в горло, дым или определенные продукты.
Фарингит может протекать в острой или хронической форме. Если острый фарингит не лечить должным образом, он неминуемо со временем перейдет в хроническую форму. При этом хроническая форма не имеет столь выраженных симптомов, как острая, но при этом лечению она поддается значительно хуже.
Симптомы фарингита:
- острая боль в горле, усиливающаяся при кашле и глотании;
- покраснение и отек задней стенки глотки, пример на фото;
- першение и сухость в горле;
- болезненность шейных лимфатических узлов.
Если инфекция с глотки спускается ниже к гортани, может развиться ларингит и симптомы станут смешанными.
 Относительно лечения, как у ребенка, так и взрослого пациента оно индивидуально и должно назначаться врачом. При фарингите довольно эффективным считается местное лечение, так как инфекция находится на поверхности. Для этого используют различные аэрозоли с антисептическими растворами для горла, например, ингалипт, хлорфиллипт или орасепт. Ингаляции также считаются эффективными при фарингите, выполнять их можно небулайзером или делать паровые процедуры. Полоскать горло необходимо как можно чаще, желательно каждый час. Леденцы для горла, например, септолете, фалиминт или фарингосепт.
Относительно лечения, как у ребенка, так и взрослого пациента оно индивидуально и должно назначаться врачом. При фарингите довольно эффективным считается местное лечение, так как инфекция находится на поверхности. Для этого используют различные аэрозоли с антисептическими растворами для горла, например, ингалипт, хлорфиллипт или орасепт. Ингаляции также считаются эффективными при фарингите, выполнять их можно небулайзером или делать паровые процедуры. Полоскать горло необходимо как можно чаще, желательно каждый час. Леденцы для горла, например, септолете, фалиминт или фарингосепт.
Общие рекомендации о том, как лечить фарингит такие же, как и при ларингите.
Эпиглоттит ↑
Воспаление надгортанника или эпиглоттит — это серьезное заболевание, которое может привести к летальному исходу в следствии перекрытия дыхательных путей. Надгортанник — это небольшой хрящик, главная функция которого, не допустить попадания пищи в трахею. В момент его воспаления он быстро распухает и уже спустя 12 часов после начала болезни может полностью перекрыть дыхательные пути.
Чаще патология диагностируется у детей в возрасте до четырех лет, но не исключено развитие эпиглоттита и у ребенка более старшего возраста.
Причиной патологии является бактериальная инфекция. Симптомы эпиглоттита следующие:
- лихорадка;
- боль при глотании;
- охриплость голоса;
- затрудненное дыхание;
- цианоз и потеря сознания при остром недостатке кислорода.
Если своевременно начать лечить воспаление надгортанника, в таком случае прогноз будет благоприятным, и симптомы пройдут спустя двое суток.
Внимание! Если вы заметили, что ваш ребенок начал испытывать трудности в дыхании, следует незамедлительно вызвать скорую помощь, так как эпиглоттит развивается в течение считанных часов.
 Больные для лечения эпиглоттита должны быть госпитализированы в больницу, в противном случае высока вероятность асфиксии, особенно если речь идет о ребенке. Лечение патологии заключается в ведении антибактериальных препаратов. В случае невозможности дышать, лечить больного приходится хирургическим методом, проводя трахеостомию. Операция, при которой на шее делается разрез и вставляется трубочка в трахею, для возможности экстренно дать возможность поступления кислорода. После восстановления дыхания, трубочку убирают, и человек дальше продолжает обычную жизнь.
Больные для лечения эпиглоттита должны быть госпитализированы в больницу, в противном случае высока вероятность асфиксии, особенно если речь идет о ребенке. Лечение патологии заключается в ведении антибактериальных препаратов. В случае невозможности дышать, лечить больного приходится хирургическим методом, проводя трахеостомию. Операция, при которой на шее делается разрез и вставляется трубочка в трахею, для возможности экстренно дать возможность поступления кислорода. После восстановления дыхания, трубочку убирают, и человек дальше продолжает обычную жизнь.
Каждая из болезней, будь это фарингит, ларингит или эпиглоттит, имеет свои особенности. Поэтому лечить должен любую из патологий только специалист, самолечение ни в одном из случаев не уместно. Также помните, что все препараты, указанные в статье носят информационный характер и ни в коем случае не предназначены пробудить желание к самостоятельному лечению.
Автор: Складаная Юлия
Рекомендуем к прочтению
Источник
