Как вылечить туберозный склероз

Туберозный склероз — генное заболевание, характеризующееся поражением нервной системы в виде эпилепсии и олигофрении, полиморфными кожными симптомами, опухолевыми и неопухолевыми процессами в соматических органах. Диагностический алгоритм состоит из обследования нервной системы (МРТ, КТ головного мозга, ЭЭГ), офтальмологического исследования, обследования внутренних органов (УЗИ, МРТ сердца, КТ почек, рентгенография легких, ректороманоскопия). Главными направлениями лечения являются: противоэпилептическая терапия, нейропсихологическая коррекция, наблюдение и своевременное хирургическое лечение новообразований.
Общие сведения
Туберозный склероз (ТС) — наследственная нейроэктодермальная патология, проявляющаяся изменениями кожи, эпилептическими приступами, олигофренией (умственной отсталостью) и возникновением новообразований различной локализации. Наряду с нейрофиброматозом, болезнью Гиппеля-Линдау, синдромом Луи-Бар, болезнью Стерджа-Вебера и др., ТС относится к факоматозам. Заболеваемость составляет 1 случай на 30 тыс. населения, среди новорожденных — 1 случай на 6-10 тыс. Известны не только семейные, но и спорадические случаи. Причем последние составляют до 70%.
Впервые туберозный склероз был описан Реклингхаузеном в 1862 г. Француз Бурневилль в 1880 г. подробно исследовал морфологические изменения, происходящие в головном мозге при этом заболевании, и впервые употребил термин «туберозный склероз». В 1890 г. дерматолог Прингл сделал описание ангиофибром лица у пациентов с ТС. Поэтому в литературе по неврологии можно встретить синонимичное название ТС — болезнь Бурневилля-Прингла.
Туберозный склероз
Причины туберозного склероза
Заболевание имеет генетическую природу. Большинство случаев обусловлено возникновением новых мутаций и лишь 30% аутосомно-доминантным наследованием генных аберраций, имеющихся у родителей. Выделяют туберозный склероз тип 1, развитие которого обусловлено мутациями в гене 34 локуса 9-й хромосомы, ответственном за кодирование гамартина, и туберозный склероз тип 2, связанный с нарушениями в 13-ом участке 16-й хромосомы, отвечающем за кодирование туберина.
Биохимические аспекты патогенеза до конца не изучены. Известно только, что в норме гамартин и туберин являются факторами подавления опухолевого роста. Морфологическим субстратом выступают разросшиеся глиальные элементы церебральной ткани, гистологически представленные гигантскими клетками с атипично увеличенными ядрами и большим числом отростков. Глиальные разрастания формируют субэпендимальные узлы, корковые туберы и специфические островки в белом веществе. Все эти образования имеют тенденцию к обызвествлению. Субэпендимальные узлы зачастую дают начало образованию гигантоклеточной астроцитомы. В 10% случаев отмечается поражение тканей мозжечка. Глиальные разрастания наблюдаются также на диске зрительного нерва и в периферических отделах сетчатки.
Симптомы туберозного склероза
Клиника, которую имеет туберозный склероз, очень вариабельна. Она включает поражение центральной нервной системы (ЦНС), дерматологические и офтальмологические проявления, новообразования внутренних органов. Дебют приходится на различные возрастные периоды, но чаще туберозный склероз манифестирует в течение первых 5-ти лет жизни. Возможны различные по тяжести варианты течения. В легких случаях пациенты имеют ряд факультативных неспецифических симптомов и зачастую не проходят диагностику на наличие ТС. Туберозный склероз в стертой форме протекает без эпиприступов, олигофрении и расстройств поведения.
Поражение ЦНС
Изменения в ЦНС выступают доминирующими проявлениями ТС. Среди них наиболее часто (в 80-90% случаев) встречается судорожный синдром, с которого обычно манифестирует заболевание. Для эписиндрома, дебютирующего на первом году жизни, характерны инфантильные спазмы (синдром Веста), затем трансформирующиеся в синдром Леннокса-Гасто. Возможны атипичные абсансы, сомато- и сенсомоторные пароксизмы, вторично-генерализованные приступы. Возникновение в возрасте до года, высокая частота и гетерогенность приступов сопровождаются их резистентностью к антиконвульсантной (противоэпилептической) терапии. Эпилептические пароксизмы являются причиной задержки психического развития и нарушений поведения (агрессивности, аутизма, СДВГ) у детей.
В половине случаев туберозный склероз сопровождается выраженной в различной степени олигофренией. Наряду с эпилепсией, причиной ее развития считается наличие корковых туберов. Уже в младшем возрасте у детей отмечается анормальное поведение: общее беспокойство, капризность и недовольство наряду с медлительностью, затруднениями переключаемости внимания. Степень этих нарушений тем выше, чем раньше возник туберозный склероз. У большинства пациентов также наблюдаются нарушения сна. Они характеризуются ночными пробуждениями, инсомнией, сомнамбулизмом, ранним утренним переходом от сна к бодрствованию.
Дерматологические симптомы
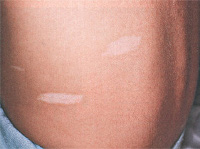
Изменения со стороны кожи сопровождают туберозный склероз практически в 100% случаев. Они характеризуются большим полиморфизмом элементов и их сочетаний. Чаще всего (в 90% случаев) наблюдаются пятна гипопигментации, которые возникают обычно в первые 3 года жизни и в дальнейшем увеличивают свое количество. Они асимметрично разбросаны по ягодицам, туловищу и на передне-латеральных поверхностях конечностей. Возможна депигментация ресниц, бровей и волос. В 14% случаев выявляются участки гиперпигментации в виде пятен, более характерных для нейрофиброматоза. Как правило, их насчитывается не более 5 штук.
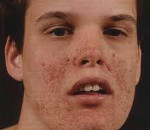
Ангиофибромы лица по различным данным отмечаются у 50-90% пациентов и образуются в основном после 4-летнего возраста. Это множественные или одиночные плотные узелки в виде зерен проса, красноватого или желтоватого цвета. «Шагреневая кожа» имеет место в 21–68 % случаев. Обычно возникает в период от 10 до 20 лет. Представляет собой асимметричные участки жесткой огрубевшей кожи, локализующиеся на спине и пояснице, имеющие размер от 2-3 мм до 10 см. При дерматоскопии видно, что шагреневые участки состоят из множества фиброзных гамартом.
В 25% случаев туберозный склероз сопровождается образованием фиброзных бляшек, в 30% случаев — мягких дерматофибром. До 50% больных после пубертата имеют склонные к прогредиентному росту околоногтевые фибромы. Последние более часто располагаются на ступнях. Имеют вид тусклых красных узелков или папул, окружающих ногтевую пластинку.
Офтальмологические симптомы
Отмечаются редко, хотя почти у половины больных ТС выявляется наличие гамартом зрительного нерва и/или гамартом сетчатки. Гамартомы могут иметь плоскую гладкую, незначительно возвышающуюся поверхность или представляют собой узловатое образование, иногда встречаются гамартомы смешанного типа — узловатые в центре. Основным проявлением гамартом является прогрессирующее падение зрения, но зачастую наблюдается их субклиническое течение. Возможны и другие офтальмологические расстройства: депигментация радужки, отек диска зрительного нерва, колобома, косоглазие, ангиофибромы век, катаракта.
Поражение внутренних органов
Новообразования соматических органов, сопровождающие туберозный склероз, отличаются множественностью и частым двусторонним поражением парных органов, длительно протекают субклинически. Период их манифестации колеблется от 5 до 40 лет. К наиболее патогномоничным для ТС новообразованиям относятся: рабдомиома сердца, кисты легких, поликистоз почек, гамартомы печени, ректальные полипы. В 4,5% случаев при ТС наблюдаются злокачественные опухоли, чаще почечно-клеточный рак.
Со стороны сердечно-сосудистой системы выявляются опухоли сердца. В 30-60% случаев это рабдомиомы. При их внутриутробном развитии может наблюдаться антенатальная гибель плода. У половины новорожденных с ТС рабдомиомы выявляются случайно при выполнении ЭхоКГ. У маленьких детей они проявляются аритмией, синдромом WPW, тахикардией, фибрилляцией желудочков. Интрамуральное положение рабдомиомы влечет за собой расстройство сократимости; обтурация опухолевой массой сердечных камер приводит к сердечной недостаточности. У старших детей рабдомиомы преимущественно бессимптомны; возможна блокада ножки пучка Гиса, псевдоишемические отклонения на ЭКГ. Зачастую наблюдается регресс и даже полное исчезновение рабдомиомы к 6-летнему возрасту.
Поражение легких отмечается у пациентов, имеющих туберозный склероз, после 30 лет. На рентгенограмме определяется характерная для множественных легочных кист картина «сотового легкого». Поражение ЖКТ включает опухоли полости рта, дефекты зубной эмали, множественные или одиночные гамартомы в печени, не склонные к малигнизации полипы прямой кишки. Поражение почек сопровождают туберозный склероз в 50-85%. Могут отмечаться ангиомиолипомы, кисты, гломерулосклероз, нефрокальциноз, интерстициальный нефрит, гломерулонефрит. Патология почек выступает второй после поражения ЦНС причиной летального исхода при ТС.
Диагностика туберозного склероза
Диагностировать туберозный склероз возможно лишь совместными усилиями нескольких специалистов (невролога, офтальмолога, дерматолога, кардиолога, нефролога) с проведением широкого аппаратного обследования пациента. Церебральная эпилептическая активность регистрируется при помощи ЭЭГ и ЭЭГ с пробами. У детей до года возможно проведение нейросонографии. Наибольшую значимость в диагностике поражений ЦНС имеют КТ и МРТ. КТ головного мозга более информативно в отношении кальцифицированных туберов и субэпендимальных узлов, а МРТ головного мозга — в выявлении некальцифицированных туберов. С целью своевременной диагностики астроцитомы детям, имеющим туберозный склероз, рекомендовано прохождение МРТ или КТ-исследования не реже чем раз в 2 года.
Проводится комплексное обследование соматических органов: ЭКГ, УЗИ и МРТ сердца, УЗИ брюшной полости, УЗИ и КТ почек, урография, обзорная рентгенография грудной клетки, ректороманоскопия, колоноскопия. Диагностика офтальмологических поражений осуществляется путем прямой и непрямой офтальмоскопии, сканирующей томографии сетчатки.
В связи с большой полиморфностью сопровождающих туберозный склероз проявлений, для установления диагноза используют диагностические критерии, разработанные в 1998 г. в Швеции. Они включают первичные, вторичные и третичные признаки. Туберозный склероз достоверен, когда имеет место 1 первичный признак в сочетании с 2 вторичными или третичными. Туберозный склероз вероятен при наличии 1 вторичного и 1 третичного или 3 третичных признаков.
Лечение туберозного склероза
Основополагающим направлением в лечении ТС является антиконвульсантная терапия, поскольку степень олигофрении и ЗПР напрямую коррелирует с частотой эпиприступов, а эпилептический статус может стать причиной смертельного исхода. Выбор препарата зависит от вида пароксизмов, при недостаточной эффективности монотерапии, назначается комбинированное лечение. При синдроме Веста применяют вигабатрин и тетракозактид. Препаратами второй очереди выступают вальпроаты. Если туберозный склероз протекает с парциальными эпиприступами, то базовой терапией считается сочетание вальпроатов с карбамазепином. При отсутствии эффекта в эту схему лечения включают ламотриджин. При генерализованных эпиприступах и парциальных пароксизмах в качестве монопрепарата и в комбинации с другими противоэпилептическими средствами могут применяться современные антиконвульсанты топирамат и леветирацетам.
Терапия олигофрении проводится преимущественно путем нейропсихологической коррекции и комплексного психологического сопровождения ребенка. Назначение ноотропов и прочих стимулирующих нейропрепаратов противопоказано из-за наличия эписиндрома. При выявлении астроцитомы проводится динамическое наблюдение. Хирургическое удаление внутримозговой опухоли показано только при резком увеличении ее размеров с подъемом внутричерепного давления. Операцию проводят нейрохирурги.
В отношении новообразований соматических органов применяется преимущественно выжидательная тактика. Хирургическое лечение проводится по показаниям, в основном в случаях, когда опухоль вызывает существенную дисфункцию органа или имеется угроза ее злокачественного течения.
Источник
Туберозный склероз: о заболевании и его лечении
Туберозный склероз (болезнь Бурневилля) – это редкое генетическое заболевание, которое может быть унаследовано от одного из родителей или возникнуть в результате спонтанной генетической мутации. Один из 6000 – 10000 новорожденных имеет мутацию в одном из генов, вызывающих эту болезнь.
1 из 6 – 10 тысяч человек имеет мутацию генов, вызывающих туберозный склероз.
Заболевание вызывает возникновение множественных опухолей доброкачественного характера (гамартом), которые приводят к нарушению работы жизненно важных систем организма.
Мультисистемность туберозного склероза выражается в поражении практически всех органов – мозга, центральной нервной системы, почек, сердца, кожных покровов, глазной сетчатки, пищеварительного тракта, легких, и др.
Проявления туберозного склероза, которые больше всего влияют на качество жизни, чаще всего связаны с его воздействием на мозг, и включают эпилептические приступы, задержку развития, в том числе и умственного, и аутизм. Однако многие пациенты в состоянии жить полноценной независимой жизнью и быть профессионально востребованными, работая, например, врачами, юристами, учителями и инженерами.
Симптомы
Это заболевание достаточно редкое, а потому не до конца изученное. Признаки его разнообразны, поражаются многие органы, системы и потому порой поставить точный диагноз можно лишь после комплексного обследования.
Признаки туберозного склероза разнообразны, поражаются многие органы, системы и потому порой поставить точный диагноз можно лишь после комплексного обследования.
Обычно первыми симптомами недуга являются полиморфные образования на коже. На разных частях тела возникают узелковообразные бугорки диаметром от 0,5 до 1 см (чаще на лице – носе, щеках, на голове в волосистой части), а также пятна в форме «листьев». Такие депигментированные участки кофейно-молочного или белесого цвета на коже могут появиться в любом месте туловища. Вероятность их появления у новорожденных до года – 80%, на втором году – до 100%. Количество участков с неравномерной депигментацией увеличивается по мере взросления ребенка. В 15% случаев могут встречаться оба вида пятен – и белесого цвета, и кофейно-молочного.
Помимо кожных, в число признаков данного вида склероза входят:
• миоклонические приступы,
• тонико-клонические генерализированные приступы,
• гемианопсия.
При миоклонических судорогах сознание больной не теряет, отдельные группы мышц непроизвольно и беспорядочно сокращаются. Такое патологическое шоковое подергивание мышц быстро проходит.
При тонико-клонических судорожных генерализированных приступах человек резко теряет сознание. При массивном спазме могут произойти непроизвольное отделение мочи и травматизация языка (больной может его прикусить).
Гемианопсией называют частичную потерю человеком поля зрения с ограничением пространства вокруг.
Формы и причины заболевания. Профилактика недуга
Существуют две формы туберозного склероза:
– наследственная
– спонтанная (мутации de novo)
Туберозный склероз наследственное заболевание. Но даже при наличии у родителей мутации в генах вполне вероятно рождение здорового малыша. Для этого при планировании беременности важно пройти полное обследование у генетика.
Болезнь Бурневилля относится к аутосомно-доминантному типу. Это вид наследования, при котором генетическое заболевание проявляется в случае, если у человека есть хотя бы один соответствующий ему мутированный ген. Болезнь может быть унаследована от любого из родителей с вероятностью 0-50%. Мальчики и девочки болеют с одинаковой частотой. Недуг диагностируют не сразу – либо в младенческом возрасте (до 1 года), либо в подростковом. Примерно одна треть случаев туберозного склероза обусловлена наследственностью, остальные две трети представляют собой спонтанные непредсказуемые генетические мутации.
Гены 9-й и 16-й хромосом отвечают за контроль над синтезом гамартина и туберина – белков, подавляющих опухолевые процессы. Но когда происходит мутация этих генов, барьер на пути патологического разрастания аномальных тканей исчезает – и образуются опухоли.
Если поврежден ген 9-й хромосомы, развивается туберозный склероз I-го типа (TSC1). При мутации 16-й хромосомы ставят диагноз TSC2 – II-й тип заболевания.
Но даже при наличии у родителей мутации в генах вполне вероятно рождение здорового малыша. Поэтому при имеющихся в семье наследственных заболеваниях необходимо перед планированием ребенка посетить генетика для консультации и обследования ради исключения случая рождения больного малыша.
При подозрении на туберозный склероз необходимо как можно раньше обратиться к специалистам (неврологу, дерматологу, генетику, офтальмологу, нефрологу, кардиологу, гастроэнтерологу и др.) и пройти комплексное обследование, чтобы снизить риск возникновения осложнений.
Диагностика и виды обследования
При первичном обращении к врачу следует рассказать о давности возникновения первых признаков болезни, какие именно жалобы беспокоят (судороги, узелки на языке, коже, ее депигментация, частичная слепота с невозможностью видеть какую-то часть пространства), а также о том, были ли подобные недуги у кого-то в семье.
Обязательные обследования:
- Общий анализ крови
- Общий анализ мочи
- Рентгенография
- Консультации врачей невролога, офтальмолога, дерматолога и генетика
- МРТ и КТ
- ЭЭГ и ЭКГ
- Эхокардиография
- УЗИ
Обязательна сдача общеклинических анализов – крови и мочи. При патологии в анализе крови может повыситься уровень мочевины и креатинина, так как они являются продуктами обмена белка и говорят о работе почек. Если почки поражены недугом, то в моче возможно появление крови (гематурия).
Назначается и рентгенография для обнаружения опухолевых разрастаний в тканях.
На приеме у невролога нужно обратить внимание доктора на беспокоящие приступы судорог, головной боли, рвоты, изменения поведения и расстройства интеллектуального характера.
Нельзя сегодня комплексно обследоваться без томографий – магнитно-резонансной (МРТ) и компьютерной (КТ). Благодаря их использованию специалисты могут:
• заняться вплотную послойным изучением строения головного мозга;
• выявить в нем опухоли (чаще они встречаются на границе серого вещества с белым);
• обнаружить признаки анормального развития вещества мозга и участки со сниженной плотностью его нервной ткани;
• выявить в полостях головного мозга скопление ликвора (цереброспинальной жидкости, снабжающей мозг питанием и обеспечивающей обменные процессы).
Методом электроэнцефалографии (ЭЭГ) специалисты проводят оценку активности головного мозга в разных участках. Этот способ обследования дает возможность поиска очагов с повышенной импульсацией, провоцирующих при туберозном склерозе судорожные приступы.
Чтобы выявить, есть ли в сердечной мышце разрастания (рабдомиомы), больного отправляют на эхокардиографию.
Электрокардиография (ЭКГ) рекомендуется всем пациентам, т.к. сердечная аритмия, хотя и представляющая собой редкое явление, может привести к внезапной смерти.
Проверить на наличие опухолей почки и кист в их ткани поможет УЗИ (ультразвуковое исследование).
Офтальмолог проведет серию обследований:
• с использованием щелевой лампы (биомикроскопия) для осмотра глазного дна;
• при помощи таблиц проверку остроты зрения (визометрия);
• периметрию для определения края поля зрения для выявления дефектов в нем;
• оценка состояния сетчатки, глазного дна и его сосудов, диска (соска) зрительного нерва (офтальмоскопия) для определения наличия патологических изменений (отек соска, гамартомы сетчатки).
Дерматолог на приеме обязательно обратит внимание на присутствие на кожных покровах образований в виде красноватых узелков вокруг ногтей, бугорков, разрастаний, фиброзных бляшек и участков с недостаточной пигментацией.
Не обойтись в комплексном обследовании и без помощи врача-генетика, который назначит специальный тест с целью выявления мутационных изменений в генах 9-й и 16-й хромосом (TSC1, TSC2). При необходимости назначают консультацию нейрохирурга или психиатра.
Лечение. Осложнения. Последствия болезни
Туберозный склероз в силу его генетической природы пока вылечить невозможно, но можно облегчить его течение, комплексно применяя медикаментозные и хирургические методы терапии.
Туберозный склероз в силу его генетической природы пока вылечить невозможно, но можно облегчить его течение, комплексно применяя медикаментозные и хирургические методы терапии.
С судорожными приступами борются при помощи препаратов с антиконвульсантивным эффектом, транквилизаторов, нейролептиков и пр. Медикаментозное лечение носит профилактический характер и направлено на предотвращение припадков и снижение их частоты и тяжести.
Такие лекарства, как сиролимус и эверолимус (Rapamune и Afinitor), были одобрены во многих странах для лечения субэпендимальных гигантоклеточных астроцитом, развивающихся в головном мозге, и ангиомиолипом в почках.
Хирургические методы лечения используют, если течение недуга приводит к значительной дисфункции пораженного органа либо возникла угроза перерождения разрастаний в злокачественные.
Хирургическим путем лечат сетчатку, прижигая увеличивающуюся гамартому в головном мозге. Такой способ терапии называют коагуляцией.
При помощи оперативного вмешательства в головной мозг в нем удаляют разрастания, вызывающие спазмы и судороги. Благодаря этому снижается тяжесть приступов и их частота. Чтобы убрать патологическое скопление цереброспинальной жидкости в черепе, вскрывают черепную коробку и напрямую удаляют опухоли, мешающие оттоку этой жидкости.
Клиника туберозного склероза (в составе Медицинского центра детской больницы города Цинциннати в США основана в 1992 году)была первой в комплексном лечении столь сложного заболевания. Теперь это крупнейшая ведущая клиника мира, где не только лечат, но и проводят клинические испытания новых препаратов, методов терапии, применяя научные достижения на практике.
С использованием хирургических методов проводят операции на кожных покровах. Большие бугорки удаляют при помощи лазера, криодеструкции (разрушение жидким азотом), электрокоагуляции (прижигание электрокоагулятором – аппаратом переменного тока высокой частоты). Над небольшими образованиями на коже проводят резекцию.
Современное медикаментозное лечение позволяет уменьшать ангиомиолипомы в почках. Отдельное опухоли могут быть уничтожены методом эмболизации, а, если опухоль слишком велика, ее могут удалить хирургическим путем.
Среди основных осложнений болезни:
• эпилептические приступы, приводящие к эпилептическому статусу, когда больной не может выйти из критического состояния припадка;
• серьезное поражение почек, ранее выражавшееся в хронической почечной недостаточности, которую современные методы лечения позволяют избежать;
• гемианопсия с частичной или даже полной потерей зрения, которая, однако, встречается достаточно редко. При частичной потере человек видит лишь ограниченное пространство;
• скапливание ликвора в полости черепа, приводящее к острой окклюзионной гидроцефалии;
• рабдомиомы в сердце, которые могут вызывать проблемы в младенческом возрасте, если они блокируют кровообращение или вызывают аритмию. С возрастом они, как правило, уменьшаются.
При тяжелой форме заболевания наступает инвалидность.
Большинство пациентов с туберозным склерозом имеют нормальную продолжительность жизни. Осложнения могут развиваться в некоторых важных органах, таких, как головной мозг или почки. Если их не лечить, они могут вызвать серьезные проблемы со здоровьем и даже привести к смертельному исходу. Поэтому людям с туберозным склерозом необходимо всю жизнь наблюдаться у специалистов, чтобы избежать развития осложнений. Благодаря достижениям науки и новым методам лечения перед такими пациентами открылись новые возможности лечения и улучшения качества жизни.
Вне зависимости от возраста и состояния пациента помощь людям с заболеванием туберозный склероз оказывают в Медицинском центре детской больницы города Цинциннати в США (Cincinnati Children’s Hospital Medical Center). Несмотря на то, что болезнь развивается у каждого по-разному, специалисты Клиники туберозного склероза умеют бороться с многочисленными проявлениями этого недуга. Доказательство этому – обращение в клинику свыше 600 пациентов из разных уголков планеты. В клинике лечат и взрослых, и детей и предлагают своим пациентам комплексную терапию, в которой участвуют опытные доктора разной специализации – неврологи, нефрологи, кардиологи, генетики, психиатры, нейрохирурги, офтальмологи.
Источник
