Корешковый синдром как его вылечить

Корешковый синдром поясничного отдела можно успешно лечить без лекарственных препаратов. Как это возможно? Расскажет врач вертебролог.
Если вас беспокоит боль в пояснице и крестце, мы приглашаем вас на бесплатную консультацию врача вертебролога в нашей клинике мануальной терапии «Свободное движение». А сегодня доктор ответит на один из самых популярных вопросов от наших пациентов и читателей.
Как же можно совершенно безопасно и очень эффективно лечить болевой корешковый синдром при развитии пояснично-крестцового остеохондроза? Ведь многим пациентам не помогают даже сильнейшие фармакологические препараты. Но даже у них всегда есть уникальная возможность полностью освободиться от сковывающей боли. И забыть про остеохондроз навсегда.
И это не чудеса. Таких результатов нам удаётся добиваться с сотнями разных пациентов. Кто-то из них обращается на прием на начальной стадии дегенеративных изменений, кто-то приползает с огромной межпозвоночной грыжей, на фоне которой уже отнимаются ноги и нарушается работа внутренних органов брюшной полости и малого таза.
Мы помогаем всем, кроме крайних случаев, когда произошло секвестирование межпозвоночной грыжи. Поэтому настоятельно советуем вам обращаться к врачу как можно раньше.
Не занимайтесь самостоятельным лечением и диагностикой своего состояния. Вся информация, представленная в этой статье, может быть использована исключительно с ознакомительной целью. Обязательно проконсультируйтесь с врачом, если у вас есть боль в пояснице.
Почему возникает корешковый синдром?
Чтобы было понятно, в чем заключается механизм эффективного лечения, предлагаем узнать некоторые факты о строении позвоночника. Вам станет понятно – что такое корешковый синдром и почему он возникает у пациентов с остеохондрозом.
Итак, что нужно знать для понимания патологического процесса:
- позвоночный столб состоит из отдельных тел позвонков;
- между позвонками располагаются хрящевые диски – они обеспечивают защиту корешковых нервов, отходящих от спинного мозга;
- он в свою очередь находится внутри спинномозгового канала, образуемого телами позвонков и их дугообразными отростками;
- спинной мозг отвечает за иннервацию всего тела с помощью отходящих парных корешков;
- межпозвоночные диски не обладают собственной кровеносной сетью и могут получать необходимое им количество жидкости и питательных веществ только при диффузном обмене с окружающими их мягкими тканями;
- если паравертебральные мышцы не функционируют в полном объеме, то начинается разрушение хрящевых тканей межпозвоночных дисков.
Остеохондроз – это дегенеративное дистрофическое изменение хрящевых тканей межпозвоночных дисков. В результате этого они утрачивают свою физиологическую высоту (стадия протрузии), происходит разрыв фиброзного кольца (стадия экструзии), выпячивается часть пульпозного ядра (стадия межпозвоночной грыжи).
Корешковый синдром – это компрессия нервного волокна соседними тела позвонков или межпозвоночной грыжей. При сдавливании возникает компенсаторная воспалительная реакция и развивается радикулит. Чаще всего является осложнением остеохондроза. Но может также иметь травматическую этиологию (например, если после ушиба образуется обширная гематома в месте выхода корешкового нерва через фораминальные отверстие в теле позвонка).
Как проявляется корешковый синдром?
Отличительная особенность корешкового синдрома от люмбаго – появление признаков неврологического поражения. Помимо острой боли пронизывающего или стреляющего характера, у пациента может возникать ряд характерных клинических симптомов.
Очень часто отмечаются следующие проявления:
- онемение тех участков тела, за которые отвечает защемленный корешковый нерв или его ответвления;
- парестезии или ощущение бегающих мурашек;
- снижение мышечной силы нижней конечности на стороне поражения;
- нарушение деятельности кишечника (чередование запоров и поносов, диспепсия, тошнота, неясные боли);
- нарушение процесса деятельности мочевого пузыря (отсутствие мочеиспускания или увеличение частоты позывов к нему).
У женщин часто корешковый синдром проявляется болями в нижней части живота. Они могут начинаться в первые дни менструации и заканчиваться спустя 7 – 10 дней. Но это всегда симптом того, что страдает корешковый нерв в пояснично-крестцовом отделе позвоночника. И при проведении МРТ обследования находят дегенеративные дистрофические изменения межпозвоночного диска L5-S1. Часто даже уже на стадии протрузии. Поэтому не оставляйте без внимания боль в пояснице. Как можно быстрее обращайтесь к врачу.
Советы по проведению лечения
Самый важный совет от врача вертебролога: никогда ни при каких обстоятельствах не соглашайтесь принимать миорелаксанты. Это фармакологические препараты, которые лишают ваш организм возможности самостоятельно обеспечить защиту сдавливаемого корешкового нерва. Очень часто на фоне приема миорелаксантов пациенты остаются инвалидами за счет атрофии пораженного нервного волокна. Не повторяйте их ошибок!
Основные принципы эффективного и безопасного лечения корешкового синдрома на фоне пояснично-крестцового остеохондроза:
- освобождение корешка от давления – для этого используется метод мануального вытяжения позвоночго столба, после чего восстанавливается (хоть и временно) нормальная высота межпозвоночного диска;
- восстановление диффузного питания – для этого необходимо усилить процессы микроциркуляции крови и лимфатической жидкости с помощью остеопатии;
- купирование чрезмерного натяжения мышц с помощью массажа;
- повышение работоспособности мышечной ткани и полное восстановление диффузного питания дисков с помощью лечебной гимнастики и кинезиотерапии.
Ускорить процесс восстановления помогут рефлексотерапия, физиопроцедуры, лазерное воздействие и многое другое.
Курс лечения корешкового синдрома всегда разрабатывается индивидуально для каждого пациента. Если вы находитесь в Москве, то запишитесь прямо сейчас на бесплатную консультацию к вертебрологу в нашей клинике мануальной терапии.
Если Вам была полезна статья, пожалуйста – поставьте лайк, поделитесь в соц сетях и подпишитесь на канал.
Источник
Корешковый синдром не проявляется четко выраженными признаками, боль может отличаться различной локализацией и появиться в руках, шее, пояснице, во внутренних органах.
До развития патологии проходит некоторое время, когда в межпозвоночных дисках начинает идти процесс дегенерации, в последующем там образуются грыжи. Когда разрастается, грыжа смещается, повреждается ганглий и спинномозговой корешок, сдавливание ведет к появлению воспаления на участке, а далее к радикулопатии. В большинстве случаев причина корешкового синдрома (грудного отдела, шейного или поясничного) – заболевания дегенеративного характера.
Чтобы диагностировать такую патологию, используется рентгенография позвоночника, выполнять её лучше одновременно в боковой проекции и передней. Более точную картину дает диагностика с использованием магнитно-резонансной томографии – это и более информационный метод. В постановке диагноза при корешковом синдроме кроме перечисленных следует учитывать и клинические симптомы.
Признаки заболевания
Среди первых наиболее характерных проявлений корешкового синдрома следует отметить боль, которая возникает вдоль пораженного нерва. При локализации процесса в шейном отделе боль отмечается в руке и шее; поражении грудного отдела – болевые ощущения в области спины, в отдельных случаях боль ощущается в сердце (она исчезает после эффективного лечения корешкового синдрома); поясничного отдела – боль в ногах, пояснице, ягодицах. Поражение грудного отдела наблюдается реже, чем поясничного.
Такие симптомы также наблюдаются, когда позвонок, находящийся выше, смещается по отношению к нижнему – это влечет ущемление нервного корешка.
Интенсивность болей при малейшей нагрузке усиливается, особенно это чувствуется при движении, поднятии тяжестей. Следующий характерный симптом — прострел, с иррадиацией в части тела, зависящей от расположения соответствующего этой части тела нерва. Поражение поясничного отдела происходит часто из-за того, что на него приходится наибольшая нагрузка.
Провоцирующим боль фактором может послужить напряжение (физическое и эмоциональное), часто — переохлаждение. Нередко такой приступ случается ночью, при этом отмечается отек кожи, покраснение, повышенная потливость. При поражении поясничного отдела человек иногда теряет способность передвигаться самостоятельно.
Следующий признак, сопровождающий развитие корешкового синдрома — нарушенная чувствительность на участке, где иннервацию осуществляет пораженный нерв. Покалывание иглой на таком участке тела почти не ощущается, хотя на противоположной стороне в той же области чувствительность сохранена.
Ещё одним признаком возникшего корешкового синдрома считается появление нарушения движений, вызванное изменениями, которые происходят в это время в мышцах. Постепенно мышцы начинают усыхать, они ослабевают, в некоторых случаях это заметно при сравнении конечностей.
Локализация боли отмечается там, где корешки сдавливаются и в органах, за иннервацию которых отвечают поврежденные спинномозговые нервы. Если происходит защемление нервов в крестцовой области, возникают боли с иррадиацией в ноги, пах, нижнюю часть живота. Симптомы зависят от отдела, где корешковый синдром локализуется.
Очень противоречивы проявления при поражении поясничного отдела, симптомы которого способны доставить немало неудобств больному человеку. Корешковый синдром в этом отделе развивается, если есть фиброзиты, существует дефицит питания тканей, нарушено кровообращение, ткани плохо согреваются.
Причины развития корешкового синдрома:
- остеохондроз;
- грыжи спинномозговые;
- спондилоартроз;
- переломы компрессионные;
- спондилолистезы;
- невриномы;
- смещение тел позвонков в боковом направлении;
- поражение позвонков в результате инфекции.
Лечение корешкового синдрома
Начинать лечение следует с выявления причины. Необходимо строго соблюдать постельный режим, обязательно поверхность кровати должна быть твёрдой. Из медикаментов для лечения назначают обезболивающие препараты, противовоспалительные средства (нестероидные), местно – согревающие процедуры, мази с раздражающим эффектом. Если спазм мышцы явно выражен, требуется применение миорелаксантов. В некоторых случаях показана эпидуральная блокада с обезболивающими препаратами.
Наряду с корешковым синдромом возможны ноющие хронические боли — тогда важно при лечении принимать во внимание продолжительность назначения курса назначения НПВС и обезболивающих. Лекарственные препараты имеют некоторые побочные эффекты, которые усиливаются, если их применять длительное время. По этой причине для лечения хронической боли существуют методы более щадящие: физиопроцедуры, рефлексотерапия, массаж, мануальная терапия. Лечение может продолжаться длительно.
Некоторые пациенты с корешковым синдромом принимают миорелаксанты с расчетом, что они помогут снять боль, вызванную мышечными спазмами. Тем не менее, миорелаксанты назначает только врач, так как эти средства могут нанести вред. Более тяжелые случаи могут вызвать необходимость хирургического вмешательства лечения корешкового синдрома, хотя его целесообразность некоторыми специалистами берется под сомнение. Если подтвержден корешковый синдром, лечение нельзя откладывать – начинать его следует по возможности раньше.
Эффективным лечение не будет, если применять лишь один из способов: даже операция только однократно убирает последствия процессов дегенерации, не избавляя от возможности защемления в другом отделе позвоночника.
Профилактика
Чтобы предупредить возникновение корешкового синдрома, следует уделить внимание профилактике процессов дегенерации в позвоночнике, важно укреплять мышечный каркас своей спины с помощью массажа, лечебной физкультуры, обязательно привести в норму свой вес.
Источник
Корешковый синдром связан с поражением нервных волокон позвоночника. Задачей медицины является своевременное выявление и предотвращение развития болезни, поскольку длительное течение патологии приводит к необратимым последствиям и инвалидности человека.
Что такое корешковый синдром
Корешковый синдром —, это один из признаков многих заболеваний связанных с позвоночником. Чаще всего это патологии связанные с процессом старения организма и встречается у людей старше 40 лет.
Корешковый синдром появляется, когда происходит компрессия нервных корешков, отходящих от спинного мозга. Корешки спинномозговых нервов проходят из спинного мозга сквозь узкое отверстие в позвонках. При наличии различных факторов здесь может происходит сдавливание и воспаление корешков позвоночника.
Давление на нервный корешок может оказывать грыжа межпозвоночного диска, остеофиты – дегенеративные наросты костной ткани позвонков, изменение высоты позвонка, смещение позвонков и опухоли. В настоящее время используют несколько определений корешкового синдрома.
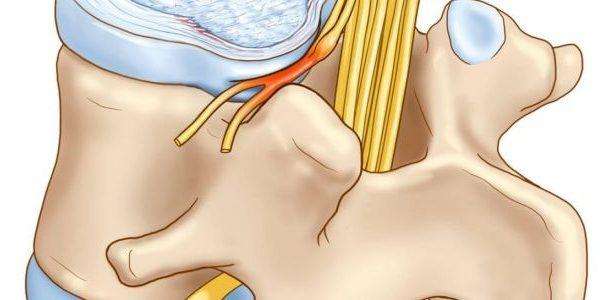
Его называют как миелорадикулопатия, радикулопатия или остеохондроз. Чаще всего, это заболевание развивается в пояснице, реже —, в шейном отделе, еще реже —, в грудном. Для того, чтобы понять —, как лечить корешковый синдром при остеохондрозе и что это такое, рассмотрим значение нервных путей.
Узнайте, как принимать Нейромультивит.
Нервные волокна объединяют передние и задние корешки спинного мозга. Передние корешки спинного мозга образованы аксонами нейронов. Задние состоят из аксонов афферентных нейронов. Они содержат узел, в котором находятся тела чувствительных нейронов. Задние корешки обеспечивают чувствительность, а передние – двигательные реакции.
При повреждении спинномозговых нервных волокон возникает расстройство движений. Передний и задний корешки сплетены в смешанный нерв. Каждый корешок отвечает за работу конкретной мышцы. На основании этих знаний и принципов работы нервной системы, строится диагностика заболеваний неврологического характера. Проводя осмотр, невролог, определяет, какой участок спинномозговых корешков поражен.
Причины возникновения
К причинам развития корешкового синдрома относятся множество факторов. Давайте рассмотрим их совокупность.
- Остеохондроз позвоночника, связанный с уменьшением высоты позвонков, может вызвать сдавливание проходящих через них нервных корешков позвоночника.
- Межпозвоночная грыжа приводит к сдавливанию прилежащих тканей, сосудов и нервных волокон.
- Защемление нервов может произойти в результате разрастания остеофитов – костных наростов на позвонках. Этот процесс сопровождает такие заболевания как остеоартроз и спондилез.
- Травмы, вызванные различными патологиями (спондилолистез, подвывих позвоночника) приводят к повреждению нерва.
- Сифилис, туберкулез, менингит, остеомиелит и другие воспалительные заболевания приводят к поражению корешка.
- Опухоли различного происхождения.
- Большие нагрузки на позвоночник.
- Малоподвижный образ жизни.
- Неправильная осанка.
- Лишний вес.
- Нарушение обмена веществ, гормонального фона.
- Нестабильность позвоночника.
- Переохлаждение.
- Врожденные пороки развития.
Виды корешкового синдрома
В зависимости от того, в зоне какого позвонка был поражен нервный корешок, будут различаться клинические проявления.

Корешковый синдром шейного отдела сопровождается болью и онемением в темени и затылке, так же и непосредственно в шее. Может быть нарушена речь.
При поражении нижних позвонков шейного отдела позвоночника боль отдает в ключицы, плечи, руки и грудную клетку. Иногда это путают с сердечными болями.
Поражение межпозвоночного диска шейного отдела с радикулопатией связано с межпозвонковой грыжей шейных позвонков. Женщины в полтора-два раза чаще страдают от болевых синдромов радикулопатии, а мужчины чаще страдают от самой болезни.
Корешковый синдром грудного отдела характеризуется болями в области лопаток и передается на внутреннюю сторону рук. Развитие патологии в верхней области грудного отдела позвоночника определяется болями в нижних ребрах, боли распространяются от нижних ребер до живота и даже паховой зоны.
Какие принимать витамины при переломах костей?
Радикулопатия в грудном отделе позвоночника часто имеет признаки психосоматического характера. Например, ощущение инородного тела внутри глотки, пищевода или желудка, боли в области сердца или желудка.
Поясничный остеохондроз с корешковым синдромом сопровождается нарушениями чувствительности в нижней части спины, живота, паха и нижних конечностей. У больного может появиться слабость в ногах, это симптом мышечной слабости, который приводит к утрате к самостоятельному передвижению человека.
Тяжелые поражения могут привести к полной утрате способности к передвижению, нарушению функций органов малого таза, проблемам с мочеиспусканием и дефекацией. Подробнее корешковый синдром пояснично-крестцового отдела: его симптомы и лечение рассмотрим далее.
Симптомы
Признаками развития радикулопатии являются:
- корешковый болевой синдром, боли носят характер жжения, прострелов, печения, они локализованы в месте поражения, болевые ощущения распространяются в направлении от позвоночника к внутренним органам или конечностям, боль нарастает при резком движении, чихании, смехе и от нагрузки,
- искривление позвоночника, от болевого синдрома больной пытается принять то положение, которое ее минимизирует, уменьшается объем движений, от этого отдельные части спины «перекашивает»,
- корешково-сосудистый синдром, нарушение кровоснабжения в области поражения нервных волокон,
- пониженная чувствительность мягких тканей и кожи в зоне поражения, онемение приводит к мышечной дистрофии, плохому заживлению ран, истончению кожи и высокой травмируемости,
- снижение способности к произвольным движениям (парезы),
- изменение неврологических рефлексов.
В зависимости от области поражения позвоночника различают отдельные симптомы заболевания.
В шейном отделе боль носит режущий характер, она отдает в плечи, руки, грудину, нижнюю челюсть. Болевые ощущения усиливаются в положении лежа на спине, если больного попросить подвигать головой. Боль усиливается при смехе или сильном выдохе.
Боли в грудном отделе позвоночника появляются после резкого движения, пребывания длительное время в неудобной позе или во время приступа кашля.
При локации патологии в поясничном отделе боль может быть острой, простреливающей. От этого движения становятся скованными, подвижность уменьшается. Спазмы передаются в бедро, пах, поясницу или живот. Наблюдаются нарушения мочеиспускания и дефекации.
Узнайте, какие уколы применяют от радикулита.
Диагностика
Для постановки правильного диагноза очень важно знать основную причину. Для этого проводится опрос больного и неврологический осмотр, проверка рефлексов.
Диагноз дискогенная радикулопатия ставится исходя из клинической картины, в зависимости от того, где нарушена чувствительность и движения. Это показывает какие позвонки входят в область поражения. Например, боль в пояснице, распространяющаяся по внешней поверхности бедра и голени, свидетельствует о наличии люмбоишалгии. Боль в пояснице говорит о люмбалгии.
Диагностика корешкового синдрома проводится с помощью рентгена в разных проекциях, магнитно-резонансной томографии и компьютерной томографии.
Лечение
Лечение корешкового синдрома назначается исходя из причин болезни.
Больному показан постельный режим и использование для сна жесткого ровного матраса.
Медикаментозное лечение включает применение нестероидных противовоспалительных средств. Их используют в форме таблеток или мазей. Они работают на снятие болевого синдрома, уменьшения воспаления в области поврежденных нервов и уменьшения отека. Длительное применение данных препаратов имеет противопоказания, поэтому их используют в периоды обострений.
Анальгетики (Кеторол, Баралгин) уменьшают боль.
Миорелаксанты расслабляют спазмированные мышцы и снимают боль.
Витаминные комплексы и препараты, содержащие витамины группы В (Нейромультивит, Мильгамма) назначают для питания нервных тканей и укрепления нервной системы.
Хондропротекторы полезны для предотвращения разрушения тканей позвоночника. Они питают хрящевую ткань, предотвращая ее разрушение. Разовое употребление таких препаратов может быть не эффективным. Их следует применять курсами на протяжении месяца. Срок такого курса должен определить врач в зависимости от состояния больного.

В зависимости от отдела позвоночника в лечении могут быть свои особенности.
Например, шейный остеохондроз с корешковым синдромом и его лечение будет связано со снижением нагрузки на позвонки. Для этого применяют специальный ортопедический воротник Шанца. Он фиксирует шею в нормальном положении, снимает нагрузку и расслабляет спазмированные мышцы.
Узнайте, что дает магнитотерапия для суставов.
Его носят в период обострений или при долгой работе в положении сидя. Для сна необходимо подобрать подушку, которая не будет вызывать искривления шеи, матрас должен быть твердым. Такие приспособления помогут ускорить процесс выздоровления.
Для грудного и поясничного отдела полезно ношение ортопедических корсетов.
Физиотерапевтическое
Хорошим эффектом обладают различные методы физиотерапии.
Это ультразвук, магнитотерапия, вытяжение позвоночника (тракционная терапия), электро- и ионофорез с применением лекарственных препаратов, иглотерапия. Они отличаются безболезненностью и возможностью воздействовать непосредственно на очаг поражения.
Нервные клетки очень чувствительны к ультразвуку. Ультразвуковая терапия очень полезна для нервной системы, она нормализует ее состояние, снижает чувствительность рецепторов, снимает болевые ощущения, на клеточном уровне производит «микромассаж».
Вытяжение позвоночника может производиться разными способами. В лечении корешкового синдрома применяют сухое вытяжение позвоночника – это вытяжение под собственным телом человека. Например, когда вы висите на турнике. Врач может делать это вручную или используя вертикальные или горизонтальные столы.
Иглотерапия воздействует на рефлекторные точки. Она запускает процессы регенерации нервных волокон, стимулирует кровообращение в заданной области и обезболивает.
Лазеротерапия очень эффективна в лечении. Она воздействует непосредственно на пораженный участок, активизирует регенерацию тканей, улучшает микроциркуляцию, снимает отек и воспалительный процесс.
Практически все выше перечисленные методы физиотерапии обладают свойствами обезболивания, снятия отека, расслабления, улучшения питания поврежденных тканей в зоне воздействия, восстановления метаболизма и улучшения циркуляции крови. Данные методы назначают последовательно один за другим под наблюдением врача-физиотерапевта.
Хирургическое
Если консервативное лечение не приносит должного облегчения, прибегают к помощи хирургического лечения. Оно назначается в тяжелых случаях, при наличии межпозвонковых грыж, костных наростов на позвонках и других осложнениях.
Возможные осложнения
Осложнения будут зависеть от причины патологии. Чаще всего страдают сосуды головного мозга. О других последствиях может проинформировать врач, в зависимости от клинической картины больного.
Профилактика
В качестве профилактических мероприятий будет полезно соблюдать диету и придерживаться сбалансированного питания. Тогда можно избежать проблем с лишним весом, развития нарушения обмена веществ и недостатка витаминов. Можно по назначению врача употреблять витаминные комплексы группы В, способствующие улучшению работы нервной системы.
Очень полезны занятия спортом с умеренной нагрузкой, направленные на развитие и разработку суставов и мышц, укрепление мышц спины. Всегда необходимо сохранять правильную осанку, при длительных поездках на машине полезно подкладывать валик под поясницу для сохранения естественного изгиба позвоночника.

Курсы массажа позволяют снять напряжение и зажатость в области спазмированных мышц, сделать их мягкими и эластичными. Полезно носить ортопедическую обувь, она сохраняет правильную осанку и физиологическое положение позвоночного столба. Так же для осанки используют специальные ортопедические приспособления: воротник для шеи, корсет, стельки для обуви, подушки и матрасы для сна.
Заключение
Любое эффективное лечение необходимо проходить под наблюдением врача, не стоит откладывать посещение до появления серьезных проблем со здоровьем. Вовремя выявленный корешковый синдром легче поддается лечению и позволяет избежать тяжелых последствий и инвалидности.
Источник
