Как вылечить дисфункцию коры надпочечников

В данной статье подробно изложено и описано простым языком, что такое дисфункция надпочечников, как выявить и как лечить данное заболевание.
Современный мир диктует человеку свои правила. Постоянно ускоряющийся темп жизни, стрессы, несоблюдение режима питания – всё это может стать причиной развития различных заболеваний.
Отдельное внимание следует уделить такому небольшому органу, как надпочечники, поскольку именно они отвечают за гормональный фон человека. У женщин дисфункция надпочечников может стать причиной нарушений, связанных с гинекологией.
Симптомы нарушения работы надпочечников, могут проявляться совершенно незаметно на фоне стресса, из-за чего человек может пропустить первые признаки болезни.
Дисфункция надпочечников
Надпочечники это парные железы, которые располагаются сверху почек. Состоят из двух веществ: коркового, составляет до 90% органа, и мозгового вещества.
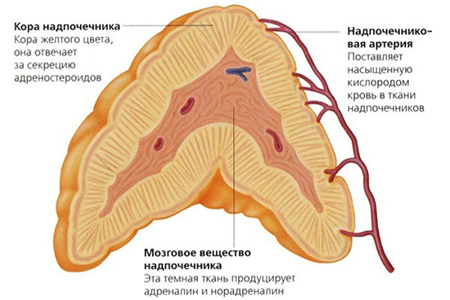
Основная работа надпочечников происходит в корковой части вещества, разделить которое можно на:
- Клубочковую зону. Отвечает за гормоны минералокортикоиды. Среди них главным является гормон альдостерон, регулирующий работу почек у людей.
- Пучковую зону. Вырабатываются гормоны глюкокортикоиды. Данные гормоны (кортизол и кортизон) отвечают за правильную работу процессов, связанных с обменом веществ. Контролируют выработку и наполнение организма глюкозой, необходимыми жирами и аминокислотами. Так же данные гормоны влияют на чувствительность нервной системы и ее возбудимость. С помощью глюкокортикоидов производится контроль над реакцией организма на внешние и внутренние раздражители (воспаления, аллергия). В том числе кортизол и кортизон, отвечают за работу иммунной системы.
- Сетчатую зону. В данной зоне, особенно до полового созревания, генерируются половые гормоны такие, как андрогены и эстрогены. Именно от их наличия будет зависеть внешнее соответствие развитию мальчика или девочки.
В свою очередь мозговое вещество, отвечает за формирование и поступление в организм адреналина, а так же норадреналина, в том числе, некоторых пептидов, отвечающих за работу ЦНС и пищеварительной системы человека.
Заболевания, связанные с нарушением работы надпочечников
В медицинской практике встречаются следующие расстройства, которые связанны с нарушением работы надпочечников:
- Болезнь Аддисона. В этом случае надпочечники прекращают производить достаточное количество гормонов, в особенности это касается кортизола.
- Синдром Конна, выражается в чрезмерной выработке альдостерона.
- Адренокортикальный рак.
- Синдром гиперкортицизма. Включает в себя целую группу заболеваний, при которых надпочечники, по разным причинам начинают бесконтрольно вырабатывать большое количество гормонов.
- Врожденная дисфункция коры надпочечников (ВДКН). При данном заболевании нарушается выработка кортизола.
- Феохромоцитома является доброкачественной или злокачественной гормонально-активная опухолью, которая влияет на повышение выработки надпочечниками адреналина или норадреналина.
Причины возникновения
В мировой врачебной практике отмечают различные возможные причины, которые ведут к нарушению работы надпочечников и возникновению заболеваний. Однако среди них наиболее часто это происходит в следующих случаях:
- В случае заболевания туберкулезом.
- При наличии аутоиммунных заболеваний.
- В результате кровоизлияния.
- При метастазах раковой опухоли. В особенности это касается рака почек или молочной железы.
- При длительном приёме гормональных препаратов.
- При заражении некоторыми инфекционными заболеваниями, например, сифилис, бруцеллез и другие.
Симптомы дисфункции надпочечников
Для каждого конкретного заболевания существует своя симптоматика. Поэтому для получения полной картины, нужно знать особенности проявления симптомов того или иного заболевания.

О нарушении работы надпочечников могут свидетельствовать следующие признаки:
- Болезнь Аддисона. Характеризуется хронической усталостью, мышечной слабостью, потерей веса и аппетита, тошнотой, рвотой, поносом, полиурией, болями в животе. Сильно понижается артериальное давление и учащается сердцебиение, появляется раздражительность, тревога, вспыльчивость и депрессия. У женщин неравномерными становятся менструации, а у мужчин развивается импотенция. Изменяются вкусовые пристрастия в сторону соленой и кислой пищи, возникает жажда и обильное потребление жидкостей.
- Синдром Конна. Возникает избыточное выделение мочи (полиурия), нарастает мышечная слабость, повышается артериальное давление, возникают судороги.
- Синдром гиперкортицизма. На ранних этапах возникает ожирение. Подобное ожирение сопровождается определенными, заметными и специфическими отложениями в областях живота, лица (луноликий образ), груди, шеи. На щеках появляется болезненный, пурпурного цвета румянец. Руки и ноги при подобном ожирении могут остаться худыми или стать тоньше от гормонального сбоя, вследствие чего уменьшается мышечная масса и развивается остеопороз. На коже появляются синевато-багровые полосы растяжений. Порезы кожного покрова затягиваются гораздо медленнее. Возможны высыпания на коже лица угревой сыпи. У женщин синдром гиперкортицизма надпочечников проявляется в нарушении индивидуального менструального цикла. Так же нарушение гормонального фона может послужить причиной, при которой у женщин обильно растут волосы на груди, верхней губе и подбородке. При подобном нарушении у мужчин развивается импотенция.
- Врожденная дисфункция коры надпочечников и адренокортикальный рак выявляются при помощи более глубокого медицинского исследования.
- Феохромоцитома. Имеет характер приступа, который может длиться до нескольких часов, иногда сопровождающийся кровоизлиянием в глаз или мозг. Появляется чувство страха, дрожь, озноб, сухость ротовой полости, тошнота и рвота, бледность, повышается температура. Возникает головная боль, тахикардия, боль сердца в области за грудиной, потливость, полиурия.
При проявлении нескольких симптомов следует обратиться к врачам для диагностирования нарушений, чтобы по возможности избежать в дальнейшем осложнений.
Диагностика
Для постановки диагноза врач, в обязательном порядке назначает сдачу анализа мочи и крови, которую исследуют на гормоны. Анализ крови на гормоны наиболее полно покажет отклонения в работе надпочечников.
В качестве дополнительной диагностики, назначается МРТ, УЗИ, МКТ и лучевое исследование опухолей, что особенно помогает при выявлении рака и метастазов. При подозрении на синдром гиперкортицизма врач может назначить исследования костной системы для уточнения количества кальция.
У детей врождённая дисфункция коры надпочечников выявляется при рождении. Болезнь может возникнуть из-за наследственного аутосомно-рецессивного типа генов, которые невозможно выявить при обычном обследовании или диагностики родителей, поскольку у них может отсутствовать подобный диагноз.
Лекарства
Все лекарственные препараты назначаются врачом при выявлении конкретного заболевания. Для многих болезней надпочечников в первую очередь назначают гормональные препараты. К примеру, при болезни Аддисона назначают гидрокортизон (при пониженном кортизоле), таблетки флудрокортизона ацетат (при недостатке альдостерона).
Медикаментозное лечение
Лечение дисфункции надпочечников должно назначаться исключительно врачом после проведения полного обследования и получения результатов анализов. Так как неверно назначенный препарат или неправильный приём, может привести к осложнениям и усугубить течение или последствия болезни.
Врожденная дисфункция коры требует от врачей назначать гормональную терапию, при которой постоянно проводятся исследования и анализы на состояние пациента.
Так же врачом может быть назначена химиотерапия, физиотерапия или операционное вмешательство для удаления опухоли. После подобных мер назначается прием определенных антибиотиков, иммунодепрессантов, иммуномодуляторов.
Народные средства
Любые народные средства не могут заменить курс лечения, который назначается специалистом. Однако параллельно с гормональными препаратами возможен прием некоторых отваров трав.
Не забывайте только перед их применением проконсультироваться с врачом по данному поводу, так как самостоятельный прием любых сторонних лекарственных препаратов или трав может навредить вашему здоровью.
Среди лекарственных растений, которые применяются при заболеваниях надпочечников, следует выделить солодку. Оно в презентации не нуждается, однако при прочих лечебных свойствах, поможет защитить гидрокортизон при ферментации в печени.
Для приготовления отвара понадобится 500 мл воды и 2 чайной ложки корня. Вода доводиться до кипения, добавляется корень и варится 3 – 5 минут, после чего настаивается в темном месте в течение 7 часов. Пьется по 100 мл до еды.
Также в аптеках можно приобрести готовые сборы в фильтр-пакетах, которые удобно заваривать и пить.
В подобные сборы могут следующие травы:
- Корень петрушки.
- Одуванчик.
- Любисток.
- Ягоды можжевельника.
Резюме
Таким образом, при возникновении симптомов, которые могут свидетельствовать о наличии нарушения в работе надпочечников, стоит обязательно обращаться за консультацией к врачу. А ещё лучше периодически проходить плановый осмотр у узких специалистов.
| 7535 просмотров
Источник
Лечение врожденного адреногенитального синдрома состоит в устранении дефицита глюкокортикоидов и гиперпродукции кортикостероидов, оказывающих анаболическое и вирилизирующее действие.
Терапия глюкокортикоидами при врожденном адреногенитальном синдроме заместительная. Восстанавливается обратная связь системы гипофиз-кора надпочечников, и, таким образом, тормозится усиленная секреция АКТГ гипофизом, что в свою очередь ведет к угнетению выделения андрогенов корой надпочечников. В результате уменьшается образование промежуточных продуктов биосинтеза – 17-оксипрогестерона и прогестерона, а следовательно, и биосинтез, и секреция андрогенов. При длительном применении глюкокортикоидов (преднизолон и др.) уменьшается вирилизация организма. В результате снятия «андрогенного тормоза» с органов-«мишеней» у девочек и женщин наступает феминизация, под влиянием собственных овариальных гормонов развиваются молочные железы, восстанавливается менструальный цикл. Дополнительного введения половых гормонов обычно не требуется. У мальчиков происходит истинное половое развитие, появляется сперматогенез, иногда исчезают опухолевидные образования яичек.
Для быстрого подавления адренокортикотропной активности и андрогенной гиперфункции коры надпочечников лечение больных рекомендуется начинать с больших доз дексаметазона, применяемых для проведения дифференциально-диагностических проб: дают по 4 таблетки (2 мг) дексаметазона через каждые 6 ч в течение 2 сут с последующим снижением до 0,5-1 мг (1-2 таблетки). Затем больных обычно переводят на преднизолон. Если диагноз врожденного адреногенитального синдрома не вызывает сомнений, то преднизолон назначают по 10 мг/сут в течение 7-10 дней, после чего еще раз определяют экскрецию 17-КС с мочой или уровня 17-оксипрогестерона в крови. В зависимости от полученных результатов дозу преднизолона увеличивают или уменьшают. В некоторых случаях необходима комбинация различных стероидных препаратов. Например, в случае появления у больного признаков надпочечной недостаточности необходимо применение глюкокортикоидов, приближающихся по действию к природному гормону кортизолу. При этом вводится и дезоксикортикостеронацетат (ДОКСА), а в пищу по вкусу добавляется поваренная соль, обычно 6-10 г в день. Такое же лечение назначается и при сольтеряющей форме заболевания.
В таблице показан период полужизни, т. е. период полудействия некоторых синтетических стероидных аналогов в соотношении с их глюкокортикоидной и минералокортикоидной активностью. Данные этой активности указаны в соотношении к кортикозолу, показатель которого принят за единицу.
Активность различных глюкокортикоидных препаратов
Препарат | Биологический период полураспада, мин | Связывание с белком, % | Активность | |
глюкоко-ртикоидная | минерало-кортикоидная | |||
Кортизол | 80 | 79 | 1 | 1 |
Сравнительный анализ различных препаратов, применяемых нами для лечения врожденного адреногенитального синдрома, показал, что наиболее подходящими препаратами являются дексаметазон и преднизолон. К тому же преднизолон обладает некоторым натрий-задерживающим свойством, что является положительным при лечении больных с относительной минералокортикоидной недостаточностью. В некоторых случаях необходима комбинация препаратов. Так, если преднизолон в дозе 15 мг не снижает экскрецию 17-КС до нормальных показателей, то следует назначить препарат, более энергично подавляющий секрецию АКТГ, например дексаметазон по 0,25-0,5-1 мг/сут, чаще в сочетании с 5-10 мг преднизолона. Дозировка препарата определяется состоянием больного, его АД, экскрецией 17-КС и 17-ОКС с мочой и уровнем 17-оксипрогестерона в крови.
Учитывая трудности подбора оптимальной дозы препарата, лечение целесообразно начинать в условиях стационара под контролем экскреции 17-КС с мочой и уровня 17-оксипрогестерона в крови. В дальнейшем его продолжают амбулаторно под постоянным диспансерным наблюдением.
Лечение больных с врожденным адреногенитальным синдромом должно проводиться непрерывно и пожизненно. Средние дозы преднизолона обычно 5-15 мг/сут. При возникновении у больного интеркуррентного заболевания дозу препарата увеличивают в зависимости от течения болезни, обычно на 5-10 мг. Побочные действия глюкокортикоидов крайне редки, наблюдаются лишь в случаях превышения физиологических доз препарата и могут проявиться комплексом симптомов болезни Иценко-Кушинга (нарастание массы тела, появление ярких стрий на теле, матронизм, гипертония). Избыточные дозы глюкокортикоидов иногда приводят к остеопорозу, снижению иммунитета, образованию язвы желудка и двенадцатиперстной кишки. Чтобы избавиться от этих явлений, следует постепенно под контролем экскреции 17-КС с мочой или уровня 17-оксипрогестерона в крови уменьшить дозы. Отменять или прерывать лечение ни в коем случае нельзя.
Иногда больных с врожденным адреногенитальным синдромом лечат неправильно, назначая им большие дозы глюкокортикоидов, применяя прерывистое лечение, отменяя глюкокортикоиды при интеркуррентных заболеваниях (вместо повышения доз). Отказ от препарата даже на короткое время вызывает рецидив заболевания, что проявляется возрастанием экскреции 17-КС с мочой. Кроме того, при длительном перерыве в лечении и у нелеченных больных возможно развитие аденоматоза или опухоли коры надпочечников, мелкокистозной дегенерации яичников у девочек и женщин, опухолевидных образований яичек у лиц мужского пола. В некоторых случаях при отсутствии лечения у больных в результате длительной гиперстимуляции АКТГ наступает постепенно истощение коры надпочечников с проявлением хронической надпочечниковой недостаточности.
При лечении гипертонической формы заболевания наряду с глюкокортикоидами применяют гипотензивные средства. Применение только гипотензивных средств неэффективно. При этой форме особенно опасно прерывистое лечение глюкокортикоидами, так как оно способствует осложнениям со стороны сердечно-сосудистой системы и почек, которые в свою очередь ведут к стойкой гипертонии.
В отличие от вирильной (неосложненной) формы заболевания, при лечении больных с врожденным адреногенитальным синдромом с гипертонической формой следует ориентироваться не только на данные экскреции 17-КС с мочой, которые иногда могут быть не очень высокими даже при высокой гипертонии. Помимо клинических данных, правильность адекватной терапии определяется по результатам фракционного исследования экскреции 17-ОКС с мочой, особенно дезоксикортизола. В отличие от других форм результат лечения больных с гипертонической формой врожденного адреногенитального синдрома зависит от своевременного начала терапии и выраженности гипертонии к ее началу.
Больные с сольтеряющей формой врожденного адреногенитального синдрома без лечения погибают в раннем детском возрасте. Дозы глюкокортикоидных препаратов подбирают так же, как и при вирильной (неосложненной) форме заболевания. Лечение следует начинать с парентерального (из-за частых рвот и диареи) {введения глюкокортикоидных препаратов. Наряду с глюкокортикоидами назначают минералокортикоидные вещества: к пище добавляют поваренную соль (детям – 3-5 г, взрослым – 6-10 г в день).
В первые месяцы лечения рекомендуется вводить 0,5 % масляного раствора дезоксикортикостеронацетата (ДОКСА) по 1-2 мл внутримышечно ежедневно в зависимости от состояния больного в течение 10-15 дней с постепенным уменьшением суточной дозы (но не менее 1 мл) или увеличением интервалов между инъекциями (через 1-2 дня по 1 мл).
В настоящее время вместо масляного раствора ДОКСА используется таблетированный препарат кортинеф (флоринеф), оказывающий преимущественно минералокортикоидный эффект. В одной таблетке содержится 0,0001 или 0,001 г препарата. Начинать лечение следует с % таблетки утром с постепенным увеличением дозы в соответствии с клиническими и биохимическими данными. Ориентировочная максимальная суточная доза препарата – 0,2 мг. Побочным действием кортинефа является задержка жидкости (отеки). При суточной потребности в препарате больше чем 0,05 мг необходимо уменьшить дозу глюкокортикоидных препаратов (преднизолона) во избежание передозировки. Доза подбирается для каждого больного индивидуально. Исчезновение диспепсических явлений, увеличение массы тела, устранение дегидратации, нормализация электролитного баланса являются показателями положительного действия препаратов.
Хирургическое лечение больных с врожденным адреногенитальным синдромом применяют для устранения выраженных вирильных проявлений наружных гениталий у лиц с генетическим и гонадным женским полом. Это продиктовано не только косметической необходимостью. Гетеросексуальное строение наружных гениталий иногда приводит к патологическому формированию личности и может стать причиной суицида. Кроме того, неправильное строение наружных гениталий препятствует нормальной половой жизни.
Лечение глюкокортикоидными препаратами в постпубертатном возрасте вызывает быструю феминизацию организма больных с женским генетическим и гонадным полом, развитие молочных желез, матки, влагалища, появление менструаций. Поэтому операцию пластической реконструкции наружных половых органов желательно проводить в возможно более отдаленные сроки от начала лечения (не ранее чем через 1 год). Под влиянием терапии глюкокортикоидами значительно расширяется вход во влагалище, уменьшается напряжение клитора, что технически облегчает операцию. При проведении реконструктивных операций наружных половых органов у девочек и женщин с врожденным адреногенитальным синдромом необходимо придерживаться принципа максимально близкого приближения к нормальной конфигурации женских наружных половых органов, обеспечивающей соответствующий косметический эффект и возможность половой жизни, а в дальнейшем и выполнение детородной функции. Даже при резкой вирилизации наружных гениталий (пенисообразный клитор с пениальной уретрой) при компенсирующей терапии глюкокортикоидами никогда не приходится ставить вопрос об образовании искусственного влагалища, оно развивается в процессе лечения до обычных размеров.
Источник
